 |
 |
AbstractBackground and ObjectivesPost-thyroidectomy hematoma is reported in about 0.7%- 2.1% of patients who underwent thyroidectomy. A drain is frequently placed after surgery to prevent swelling and hematoma. This study aims to compare clinical differences and postoperative complications depending on the presence or absence of a drain, and to identify the factors affecting hematoma after thyroidectomy.
Subjects and MethodThis is a retrospective study of patients who underwent conventional thyroidectomy from March 2019 to Jun 2023. We examined patientŌĆÖs age, gender, underlying diseases, use of antithrombotic drug, surgery type, thyroid volume, length of hospital stay and postoperative complications (hematoma and vocal cord palsy) by examining medical records.
ResultsOf 587 patients enrolled in the study, the drain was placed in 369 (62.9%) patients, and not in 218 (37.1%) patients. The mean age, incidence of hypertension and GraveŌĆÖs disease comorbidity, antithrombotic drug use, number of patients who underwent neck dissection, thyroid volume, operating time, and length of hospital stay were significantly higher in the drain placed group (p<0.05). But there was no significant difference in the ratio of vocal cord palsy and hematoma occurrence between the two groups. In logistic regression analysis, diabetes, the use of antithrombotic drugs, neck dissection, and larger thyroid volume were identified as risk factors for the occurrence of hematoma (p<0.05).
ņä£ ļĪĀĻ░æņāüņäĀņØĆ ĒøäļæÉņÖĆ ĻĖ░Ļ┤ĆņØś ņĢ×ņ¬ĮņŚÉ ņ£äņ╣śĒĢśļ®░ Ēśłļźś Ļ│ĄĻĖēņØ┤ ļ¦ÄņØĆ ņĪ░ņ¦üņØ┤ļŗż. Ļ░æņāüņäĀ ņłśņłĀ Ēøä ņČ£ĒśłļĪ£ ļ░£ņāØĒĢśļŖö ĒśłņóģņØĆ ņĢĮ 0.7%-2.1%ņŚÉņä£ ļ│┤Ļ│ĀļÉśļ®░ ņØ┤ļŖö ņĀüņØĆ ņ¢æņ£╝ļĪ£ļÅä ĻĖ░ļÅä ļ░Å ļé┤Ļ▓ĮņĀĢļ¦źņØä ņĢĢļ░ĢĒĢśņŚ¼ ĒśĖĒØĪĻ│żļ×ĆņØä ņØ╝ņ£╝ņ╝£ ĒÖśņ×ÉņØś ņāØļ¬ģņØä ņ£äĒśæĒĢśļŖö ņŗ¼Ļ░üĒĢ£ ĒĢ®ļ│æņ”ØņØ┤ļŗż[1-4]. Ļ░æņāüņäĀ ņłśņłĀ Ēøä ļ░░ņĢĪĻ┤Ć ņ£Āņ╣śņłĀņØĆ ņłśņłĀ Ēøä ļ░£ņāØĒĢśļŖö ĒśłņĢĪ ļ░Å ņ▓┤ņĢĪņØä ņ▓┤ņÖĖļĪ£ ļ░░ņČ£ĒĢśĻĖ░ ņ£äĒĢ£ ļ░®ļ▓Ģņ£╝ļĪ£ ņśżļלņĀäļČĆĒä░ ņŗ£Ē¢ēļÉśņŚłļŖöļŹ░, ļ░░ņĢĪĻ┤ĆņØä ņéĮņ×ģĒĢśļ®┤ ņČ£ĒśłņØś ņ¢æņāüņØä ĒÖĢņØĖĒĢĀ ņłś ņ׳ņ£╝ļ®░ ņłśņłĀ ļČĆņ£äņŚÉ ĒśłņĢĪĻ│╝ ņ▓┤ņĢĪņØś ņĀĆļźśļź╝ ļ¦ēņĢä ņé¼Ļ░Ģ(dead space)ņØä ņżäņŚ¼ņŻ╝ņ¢┤ ĒÖśņ×ÉņØś ņøÉĒÖ£ĒĢ£ ĒÜīļ│ĄņŚÉ ļÅäņøĆņØä ņżä ņłś ņ׳ļŗż[5,6]. ĒĢśņ¦Ćļ¦ī ļ░░ņĢĪĻ┤Ćņ£╝ļĪ£ ņØĖĒĢ£ ĒåĄņ”Ø ļ░Å Ļ▒░ļÅÖņØś ļČłĒÄĖĒĢ©, ļ░░ņĢĪĻ┤ĆņØä ĒåĄĒĢ£ ņłśņłĀ ļČĆņ£ä Ļ░ÉņŚ╝ ņ£äĒŚśņä▒, ļ░░ņĢĪĻ┤Ć ņéĮņ×ģņ£╝ļĪ£ ņØĖĒĢ£ ĒØēĒä░, ļ░░ņĢĪĻ┤Ć Ļ┤Ćļ”¼ļź╝ ņ£äĒĢ£ ĒÖśņ×É ņ×¼ņøÉĻĖ░Ļ░äņØś ņ”ØĻ░Ć ļō▒ņ£╝ļĪ£ ņØĖĒĢ£ ļ░░ņĢĪĻ┤Ć ņé¼ņÜ®ņØś ĒÜ©ņÜ®ņä▒ņŚÉ ļīĆĒĢ£ ļ¼ĖņĀ£ ņĀ£ĻĖ░ļŖö ĻŠĖņżĆĒ׳ ņ׳ņŚłļŗż[6-9]. Ļ░æņāüņäĀ ņĀłņĀ£ņłĀ Ēøä ļ░░ņĢĪĻ┤Ć ņéĮņ×ģ ņŚ¼ļČĆņŚÉ ļö░ļźĖ Ēśłņóģ ļ░Å ņןņĢĪņóģ, ņä▒ļīĆļ¦łļ╣ä ļō▒ņØś ĒĢ®ļ│æņ”Ø ļ░£ņāØļźĀņØś ņ░©ņØ┤Ļ░Ć ņŚåļŗżļŖö ļ®öĒāĆļČäņäØ ņŚ░ĻĄ¼Ļ░Ć ļ│┤Ļ│ĀļÉ£ ļ░ö ņ׳ņ£╝ļ®░[10], ļśÉĒĢ£ Maroun ļō▒[11]ņØĆ ņłśņłĀ Ēøä ļ░░ņĢĪĻ┤Ć ņ£Āņ╣śĻ░Ć ņŗ¼ņ¦Ćņ¢┤ ĒśłņóģņØä ņśłļ░®ĒĢśļŖö ļŹ░ņŚÉļÅä ļÅäņøĆņØä ņŻ╝ņ¦Ć ļ¬╗ĒĢ£ļŗżĻ│Ā ļ│┤Ļ│ĀĒĢśņśĆļŗż. ĻĄŁļé┤ņŚÉņä£ļÅä ĒÄĖņĖĪ Ļ░æņāüņäĀ ņłśņłĀ Ēøä ļ░░ņĢĪĻ┤Ć ņé¼ņÜ® ņŚ¼ļČĆņŚÉ ļö░ļźĖ ĒĢ®ļ│æņ”Ø ļ░£ņāØņØś ņ░©ņØ┤Ļ░Ć ņŚåļŗżļŖö ļ│┤Ļ│ĀĻ░Ć ņ׳ļŗż[12]. ĻĘĖļ¤╝ņŚÉļÅä ļČłĻĄ¼ĒĢśĻ│Ā ņłśņłĀ Ēøä Ēśłņóģ ļ░£ņāØņŚÉ ļīĆĒĢ£ ņÜ░ļĀżļŖö ļ¦ÄņØĆ ņÖĖĻ│╝ņØśļōżļĪ£ ĒĢśņŚ¼ĻĖł ņłśņłĀ Ēøä ļ░░ņĢĪĻ┤Ć ņ£Āņ╣śņŚÉ ļīĆĒĢ┤ Ļ│Āļ»╝ĒĢśĻ▓ī ĒĢ£ļŗż. ļ│Ė ļģ╝ļ¼ĖņŚÉņä£ļŖö ņäĀĒāØņĀü ņĖĪĻ▓ĮļČĆ ņ×äĒīīņäĀ Ļ│Įņ▓ŁņłĀņØä ĒżĒĢ©ĒĢ£ Ļ│ĀņŗØņĀü Ļ░æņāüņäĀ ņĀłņĀ£ņłĀ Ēøä ļ░░ņĢĪĻ┤Ć ņ£Āņ╣ś ņŚ¼ļČĆņŚÉ ļö░ļźĖ ĒÖśņ×ÉĻĄ░ņØś ņ×äņāüĒĢÖņĀü ĒŖ╣ņä▒, ņłśņłĀņŗ£Ļ░ä, ņ×¼ņøÉĻĖ░Ļ░ä ļ░Å ĒĢ®ļ│æņ”Ø ļ░£ņāØņØś ņ░©ņØ┤ ļō▒ņØä ļ╣äĻĄÉĒĢ┤ ļ│┤Ļ│Ā Ļ░æņāüņäĀ ņĀłņĀ£ņłĀ Ēøä ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢ£ Ēśłņóģ ļ░£ņāØņŚÉ ņśüĒ¢źņØä ļ»Ėņ╣śļŖö ņØĖņ×ÉņŚÉ ļīĆĒĢ┤ ņĪ░ņé¼ĒĢ┤ ļ│┤Ļ│Āņ×É ĒĢ£ļŗż.
ļīĆņāü ļ░Å ļ░®ļ▓ĢļīĆņāüĒÖśņ×É ļ░Å ĒÖśņ×ÉņÜöņØĖļ│Ė ņŚ░ĻĄ¼ļŖö ņØśĒĢÖņŚ░ĻĄ¼ņ£żļ”¼ņŗ¼ņé¼ņ£äņøÉĒÜī(Institutional Review Board, IRB)ņØś ņŖ╣ņØĖņØä ļ░øņĢä(IRB No. 2023-10-013) 2019ļģä 3ņøöļČĆĒä░ 2023ļģä 6ņøöĻ╣īņ¦Ć ļ│ĖņøÉņŚÉņä£ ņ¢æņä▒ ļ░Å ņĢģņä▒ Ļ░æņāüņäĀ ņ¦łĒÖśņØä ņŻ╝ņåīļĪ£ ņäĀĒāØņĀü ņĖĪĻ▓ĮļČĆ(level II-IV) ņ×äĒīīņäĀ Ļ│Įņ▓ŁņłĀņØä ĒżĒĢ©ĒĢ£ Ļ│ĀņŗØņĀü Ļ░æņāüņäĀ ņĀłņĀ£ņłĀņØä ņŗ£Ē¢ē ļ░øņØĆ ĒÖśņ×Éļź╝ ļīĆņāüņ£╝ļĪ£ ĒĢ£ ĒøäĒ¢źņĀü ņŚ░ĻĄ¼ņØ┤ļŗż. ĒÖśņ×ÉļōżņØś ņä▒ļ│ä, ļéśņØ┤, ņ▓┤ņ¦łļ¤ēņ¦Ćņłś(body mass index, BMI), ĒØĪņŚ░ļĀź, Ļ│ĀĒśłņĢĢ ļ░Å ļŗ╣ļć©ņØś ĻĖ░ņĀĆņ¦łĒÖś ņŚ¼ļČĆ, ĒĢŁĒśłņĀäņĀ£ ļ│ĄņÜ®ļĀź, Ļ░æņāüņäĀ ņ¦łĒÖśņØś ņóģļźś, Ļ░æņāüņäĀ ņłśņłĀ Ļ│╝Ļ▒░ļĀź ļō▒ņØä ņĪ░ņé¼ĒĢśņśĆļŗż.
ņłśņłĀņØś ņĀüņØæņ”Ø: ņłśņłĀļ░®ļ▓Ģ ļ░Å ņłśņłĀņŗ£Ļ░äļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ Ļ│ĀņŗØņĀü Ļ░æņāüņäĀ ņĀłņĀ£ņłĀ ņŗ£Ē¢ēņØś ņĀüņØæņ”ØņØĆ ņ×¼ļ░£ ļ░Å ņ×äĒīīņäĀ ņĀäņØ┤ļź╝ ĒżĒĢ©ĒĢ£ Ļ░æņāüņäĀ ņĢöņóģ, ņ¢æņä▒ Ļ░æņāüņäĀ Ļ▓░ņĀł, ĻĘĖļĀłņØ┤ļĖīņŖżļ│æĻ│╝ ĒĢśņŗ£ļ¬©ĒåĀ Ļ░æņāüņäĀņŚ╝ņØä ĒżĒĢ©ĒĢ£ Ļ░æņāüņäĀ ņóģļīĆļĪ£ ĻĄ¼ļČäĒĢśņśĆļŗż. ņłśņłĀņØĆ ņäĖ ļ¬ģņØś ņłÖļĀ©ļÉ£ ļæÉĻ▓ĮļČĆņÖĖĻ│╝ ņĀäļ¼ĖņØśņŚÉ ņØśĒĢśņŚ¼ ĒÄĖņĖĪ Ļ░æņāüņäĀ ņĀłņĀ£ņłĀ, ņÖäņĀä Ļ░æņāüņäĀ ņĀłņĀ£ņłĀ, Ļ░æņāüņäĀ ņĀäņĀłņĀ£ņłĀņØ┤ ņŗ£Ē¢ēļÉśņŚłņ£╝ļ®░, Ļ░æņāüņäĀ ņĢöņ£╝ļĪ£ ņ¦äļŗ©ļÉśņ¢┤ ņĀäņĀłņĀ£ņłĀņØä ņŗ£Ē¢ēĒĢ£ ĒÖśņ×Éļōż ņżæ ņØ╝ļČĆņŚÉņä£ļŖö Ļ▓ĮļČĆ level II-IVņØś ņäĀĒāØņĀü ņĖĪĻ▓ĮļČĆ ņ×äĒīīņäĀ Ļ│Įņ▓ŁņłĀ(selective lateral neck dissection)ņØ┤ ĒĢ©Ļ╗ś ņŗ£Ē¢ēļÉśņŚłļŗż. Ļ▓ĮļČĆ ņ×äĒīīņäĀņ£╝ļĪ£ņØś ņĀäņØ┤Ļ░Ć Ļ┤æļ▓öņ£äĒĢśņŚ¼ half apron incision ļō▒ņ£╝ļĪ£ ņĀłĻ░£ ļ▓öņ£äļź╝ ļäōĒśĆ Ļ▓ĮļČĆ ņ×äĒīīņäĀ ĻĘ╝ņ╣śņłĀ(radical neck dissection) Ēś╣ņØĆ ļ│ĆĒśĢ Ļ▓ĮļČĆ ņ×äĒīīņäĀ ĻĘ╝ņ╣śņłĀ(modified radical neck dissection) ļō▒ņØä ņŗ£Ē¢ēĒĢ£ Ļ▓ĮņÜ░ņŚÉļŖö ļ│┤ĒåĄ ļ░░ņĢĪĻ┤ĆņØä ņéĮņ×ģĒĢśĻ▓ī ļÉśļ®░ ņłśņłĀ ļ▓öņ£äĻ░Ć Ēü¼Ļ▓ī ĒÖĢļīĆļÉ£ļŗżĻ│Ā ĒīÉļŗ©ĒĢśņŚ¼ ņŚ░ĻĄ¼ ļīĆņāüņŚÉņä£ ņĀ£ņÖĖĒĢśņśĆļŗż. ņłśņłĀņŗ£Ļ░äņØĆ ņłśņłĀ ļČĆņ£ä ņĀłĻ░£Ļ░Ć ņŗ£ņ×æļÉ£ ņŗ£ņĀÉļČĆĒä░ ņłśņłĀ ļČĆņ£ä ļ┤ēĒĢ®ņØ┤ ļüØļéśļŖö ņŗ£ņĀÉņØä ĻĖ░ņżĆņ£╝ļĪ£ ĒĢśņśĆļŗż.
ņĀäņé░ĒÖöļŗ©ņĖĄņ┤¼ņśüĻ▓Ćņé¼(CT)ļź╝ ĒåĄĒĢ£ Ļ░æņāüņäĀ ļČĆĒö╝ ņĖĪņĀĢļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö Ļ░æņāüņäĀņØś ļČĆĒö╝Ļ░Ć ņ╗żņ¦ł Ļ▓ĮņÜ░ņŚÉļÅä ņłśņłĀ ļ▓öņ£äĻ░Ć ņ╗żņ¦ł ņłś ņ׳ņ£╝ļ®░ ņØ┤ļŖö ņłśņłĀ Ēøä ņČ£Ēśł ļ░Å ĒĢ®ļ│æņ”Ø ļ░£ņāØĻ│╝ ņŚ░Ļ┤ĆņØ┤ ņ׳ņØä Ļ▓āņ£╝ļĪ£ Ļ░ĆņĀĢĒĢśņŚ¼ ĒÖśņ×ÉļōżņØś ņłśņłĀ ņĀä Ļ░æņāüņäĀ Ēü¼ĻĖ░ļź╝ ņĖĪņĀĢĒĢśņśĆļŗż. Ļ▓ĮļČĆ ņĪ░ņśüņ”ØĻ░Ģ ņĀäņé░ĒÖöļŗ©ņĖĄņ┤¼ņśü(enhanced neck CT)ņØĆ ņłśņłĀ ņĀä ļ¬©ļōĀ ĒÖśņ×ÉņŚÉņä£ ņŗ£Ē¢ēļÉśļŖöļŹ░, Shabana ļō▒[13]ņØĆ ŌĆśļČĆĒö╝(volume, mL)=ņĄ£ļīĆļäłļ╣ä(width, mm)├ŚņĄ£ļīĆ Ļ╣ŖņØ┤(depth, mm)├ŚņĄ£ļīĆĻĖĖņØ┤(length, mm)├ŚĻĄÉņĀĢĻ│äņłś(0.529)ŌĆÖļØ╝ļŖö CTļź╝ ņé¼ņÜ®ĒĢ£ Ļ░æņāüņäĀ ļČĆĒö╝ ņĖĪņĀĢļ▓ĢņØä ņĀ£ņŗ£ĒĢśņśĆĻ│Ā, ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņØ┤ļź╝ ņØ┤ņÜ®ĒĢśņŚ¼ Ļ░æņāüņäĀ ļČĆĒö╝ļź╝ ņĖĪņĀĢĒĢśņśĆļŗż(Fig. 1). ļ¼╝ļĪĀ Ļ░æņāüņäĀņØś ļ¬©ņ¢æņŚÉ ļö░ļØ╝ ņØ┤ņÖĆ Ļ░ÖņØĆ ļ░®ļ▓ĢņØ┤ ņĀĢĒÖĢĒĢśņ¦Ć ņĢŖņØä ņłś ņ׳ņ£╝ļéś, Ļ░ü ņłśņ╣śņØś ņŗżņĖĪĻ░ÆņØä ļ░öĒāĢņ£╝ļĪ£ ļČĆĒö╝ļź╝ ĻĄ¼ĒĢśņśĆĻĖ░ ļĢīļ¼ĖņŚÉ ļīĆņ▓┤ļĪ£ ņŗżņĀ£ ļČĆĒö╝ņÖĆ ļ╣äļĪĆĒĢĀ Ļ▓āņØ┤ļØ╝ Ļ░ĆņĀĢĒĢśņśĆļŗż. ĒÄĖņĖĪ Ļ░æņāüņäĀ ņĀłņĀ£ņłĀņØś Ļ▓ĮņÜ░ ņłśņłĀ ļ░®Ē¢źņŚÉ ĒĢ┤ļŗ╣ĒĢśļŖö ņØ╝ņĖĪ Ļ░æņāüņäĀņØś ļČĆĒö╝ļ¦ī ņĖĪņĀĢĒĢśņśĆņ£╝ļ®░, Ļ░æņāüņäĀ ņĀäņĀłņĀ£ņłĀņØś Ļ▓ĮņÜ░ ņ¢æņĖĪ Ļ░æņāüņäĀ ļ¬©ļæÉņØś ļČĆĒö╝ļź╝ ņĖĪņĀĢĒĢśņśĆļŗż.
ņ×¼ņøÉĻĖ░Ļ░ä ļ░Å ĒĢ®ļ│æņ”Øļ¬©ļōĀ ĒÖśņ×ÉļōżņØĆ ņłśņłĀ Ēøä ņØ╝ņĀĢ ĻĖ░Ļ░äņØś ĒÜīļ│ĄĻĖ░ļź╝ Ļ▒░ņ╣£ Ēøä Ēć┤ņøÉĒĢśņśĆĻ│Ā ņØ┤ņŚÉ ļö░ļźĖ ņłśņłĀ Ēøä ņ×¼ņøÉ ĻĖ░Ļ░äņØä ĒÖĢņØĖĒĢśņśĆļŗż. ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĒÖśņ×ÉņØś Ļ▓ĮņÜ░ 8ņŗ£Ļ░ä Ļ░äĻ▓®ņ£╝ļĪ£ ļ░░ņĢĪņØś ņ¢æņāüņØä ĒÖĢņØĖĒĢśņśĆņ£╝ļ®░, 24ņŗ£Ļ░ä ļ░░ņĢĪļ¤ē 20-30 mLļź╝ ĻĖ░ņżĆņ£╝ļĪ£ ņ¦æļÅäņØśņØś ĒīÉļŗ©ņŚÉ ļö░ļØ╝ ļ░░ņĢĪĻ┤Ć ņĀ£Ļ▒░ļź╝ ņŗ£Ē¢ēĒĢśņśĆļŗż. ļīĆļČĆļČäņØś ĒÖśņ×ÉļōżņØĆ ļ░░ņĢĪĻ┤Ć ņĀ£Ļ▒░ Ēøä ņłśņłĀ ļČĆņ£ä ļČĆņóģ ĒÖĢņØĖņØä ņ£äĒĢ┤ ļ░░ņĢĪĻ┤ĆņØä ņĀ£Ļ▒░ĒĢ£ ņØ┤ĒŖ┐ļéĀ Ēć┤ņøÉĒĢśņśĆļŗż.
ņØ╝ļ░śņĀüņ£╝ļĪ£ ņĢīļĀżņ¦ä Ļ░æņāüņäĀ ņłśņłĀ Ēøä ļ░£ņāØĒĢśļŖö ĒĢ®ļ│æņ”ØņØĆ ņłśņłĀ ļČĆņ£ä Ļ░ÉņŚ╝, Ēśłņóģ ļ░Å ņןņĢĪņóģ, ņä▒ļīĆ ļ¦łļ╣äņÖĆ ņĀĆņ╣╝ņŖśĒśłņ”Ø ļō▒ņØ┤ ņ׳ļŗż. ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ ĒÖĢņØĖļÉ£ ņłśņłĀ ļČĆņ£ä Ļ░ÉņŚ╝ņØĆ ļŗ© ĒĢ£ Ļ▒┤ ļ░¢ņŚÉ ļ░£ņāØĒĢśņ¦Ć ņĢŖņĢśņ£╝ļ®░, ņĀĆņ╣╝ņŖśĒśłņ”ØņØś Ļ▓ĮņÜ░ ļ░░ņĢĪĻ┤Ć ņ£Āņ╣ś ņŚ¼ļČĆņÖĆ Ēü░ ņŚ░Ļ┤ĆņØ┤ ņŚåņØä Ļ▓āņ£╝ļĪ£ ĒīÉļŗ©ĒĢśņŚ¼ ņĀ£ņÖĖĒĢśņśĆļŗż. ņåīļ¤ēņØś Ēśłņóģ ļ░Å ņןņĢĪņóģņØĆ ņłśņłĀ ļČĆņ£ä ņŻ╝ļ│Ć ņŚ░ņĪ░ņ¦üņØś ļČōĻĖ░, ņłśņłĀ ņŗ£ ņĀüņÜ®ĒĢśļŖö ņ¦ĆĒśłņĀ£ ļ░Å ņČ®ņĀäņĀ£ ļō▒Ļ│╝ ņä×ņØ╝ Ļ▓ĮņÜ░ ĒÖĢņŗżĒĢ£ ĻĄ¼ļČäņØ┤ ĒלļōżĻĖ░ ļĢīļ¼ĖņŚÉ ļČĆņóģņ£╝ļĪ£ ĒÖśņ×ÉņŚÉņä£ ĒśĖĒØĪĻ│żļ×Ć ļō▒ņØś ņ”ØņāüņØä ņØ╝ņ£╝ņ╝£ ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢśņśĆļŹś ĻĖēņä▒ Ēśłņóģļ¦īņØä Ēśłņóģ ĒĢ®ļ│æņ”ØņØś ļ░£ņāØ ĻĖ░ņżĆņ£╝ļĪ£ ĒĢśņśĆļŗż. ņä▒ļīĆļ¦łļ╣äņØś Ļ▓ĮņÜ░ ņ×¼ņøÉĻĖ░Ļ░ä ļ░Å ņÖĖļלļź╝ ĒåĄĒĢ£ ņČöņĀüĻ┤Ćņ░░ņŗ£ ņŚ░ņä▒ ļ░Å Ļ▓Įņä▒ ļé┤ņŗ£Ļ▓ĮņØä ĒåĄĒĢ┤ ĒÖĢņØĖĒĢśņśĆļŗż. ņØ╝ļ░śņĀüņ£╝ļĪ£ Ļ░æņāüņäĀ ņĀłņĀ£ņłĀ Ēøä ņä▒ļīĆļ¦łļ╣äņØś ļ░£ņāØļźĀņØĆ ņĢĮ 3.5%-6.6%ļĪ£ ļ│┤Ļ│ĀļÉśĻ│Ā ņ׳ņ£╝ļ®░, ņØ┤ ņżæ ņĢĮ 93% ĒÖśņ×ÉņŚÉņä£ 6Ļ░£ņøö ņØ┤ļé┤ņŚÉ ņ×Éļ░£ ĒÜīļ│ĄņØä ĻĖ░ļīĆĒĢ┤ ļ│╝ ņłś ņ׳ņ¢┤ ņśüĻĄ¼ņĀü ņä▒ļīĆ ļ¦łļ╣äļĪ£ ņØ┤Ē¢ēĒĢśļŖö Ļ▓ĮņÜ░ļŖö ļō£ļ¼╝ļŗż[14,15]. ļ│ĖņøÉņŚÉņä£ļŖö ņłśņłĀ Ēøä 6Ļ░£ņøö ņØ┤ĒøäĻ╣īņ¦Ć ĻŠĖņżĆĒ׳ ņØ┤ļ╣äņØĖĒøäĻ│╝ ņÖĖļלļĪ£ ņČöņĀü Ļ┤Ćņ░░ĒĢśļŖö ĒÖśņ×ÉņØś ņłśļŖö ļ¦ÄņØ┤ ņżäņ¢┤ļōżņ¢┤ ņśüĻĄ¼ņĀü ņä▒ļīĆļ¦łļ╣äņŚÉ ļīĆĒĢ£ ņĀĢĒÖĢĒĢ£ ĒÅēĻ░ĆĻ░Ć ņ¢┤ļĀĄĻĖ░ ļĢīļ¼ĖņŚÉ ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņłśņłĀ Ēøä 6Ļ░£ņøö ņØ┤ļé┤ ņØ╝ņŗ£ņĀüņ£╝ļĪ£ ļ░£ņāØĒĢ£ ņä▒ļīĆļ¦łļ╣äļ¦īņØä ĒĢ®ļ│æņ”ØņØś ļīĆņāüņ£╝ļĪ£ ņĪ░ņé¼ĒĢśņśĆļŗż.
ĒåĄĻ│äĒĢÖņĀü ļČäņäØĒåĄĻ│äņĀü ļČäņäØņØä ņ£äĒĢ┤ SPSS 21.0 (IBM Corp., Armonk, NY, USA)Ļ│╝ GraphPad Prism version 8 (GraphPad Software, La Jolla, CA, USA)ņØä ņé¼ņÜ®ĒĢśņŚ¼ ļÅģļ”ĮĒæ£ļ│Ė tĻ▓ĆņĀĢ(Independent t-test), ņ╣┤ņØ┤ņĀ£Ļ│▒ Ļ▓ĆņĀĢ(chi-square test), ļĪ£ņ¦ĆņŖżĒŗ▒ ĒÜīĻĖ░ļČäņäØ(logistic regression analysis) ļ░®ļ▓ĢņØä ņé¼ņÜ®ĒĢśņśĆņ£╝ļ®░ ļ¬©ļōĀ ĻĘĖļŻ╣ ņé¼ņØ┤ņØś ĒåĄĻ│äņĀüņØĖ ņ£ĀņØśĒĢ£ ņ░©ņØ┤ļŖö p-value Ļ░Ć 0.05 ļ»Ėļ¦īņØĖ Ļ▓ĮņÜ░ļĪ£ ņäĀņĀĢĒĢśņśĆļŗż.
Ļ▓░ Ļ│╝ņłśņłĀņØä ņŗ£Ē¢ē ļ░øņØĆ ņĀäņ▓┤ ĒÖśņ×ÉļŖö 587ļ¬ģņØ┤ļ®░ ņØ┤ ņżæ 369ļ¬ģņŚÉņä£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśņśĆĻ│Ā 218ļ¬ģņŚÉņä£ļŖö ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņĢśļŗż. ļæÉ ĻĘĖļŻ╣ ļ¬©ļæÉņŚÉņä£ ņŚ¼ņä▒ņØś ļ╣äņ£©ņØ┤ ļ¦ÄņĢśņ£╝ļ®░ ļæÉ ĻĘĖļŻ╣ ņé¼ņØ┤ ĒåĄĻ│äņĀüņ£╝ļĪ£ ņ£ĀņØśĒĢ£ ņä▒ļ╣ä ņ░©ņØ┤ļŖö ņŚåņŚłļŗż. ĒÅēĻĘĀ ļéśņØ┤ļŖö ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĘĖļŻ╣ņŚÉņä£ 49.1┬▒12.7ņäĖ, ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĻĘĖļŻ╣ņŚÉņä£ 45.9┬▒12.6ņäĖļĪ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĘĖļŻ╣ņŚÉņä£ ņ£ĀņØśĒĢśĻ▓ī ļåÆņĢśļŗż(p=0.003). ļæÉ ĻĘĖļŻ╣ ņé¼ņØ┤ Ēéż, ļ¬Ėļ¼┤Ļ▓ī, ņ▓┤ņ¦łļ¤ēņ¦Ćņłś(BMI)ļŖö ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż. Ļ│ĀĒśłņĢĢ ņ£Āļ│æļźĀņØĆ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĘĖļŻ╣ņŚÉņä£ 31.7%, ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĻĘĖļŻ╣ņŚÉņä£ 21.6%ļĪ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĘĖļŻ╣ņŚÉņä£ ņ£ĀņØśĒĢśĻ▓ī ļåÆņĢśņ£╝ļéś(p=0.008), ļŗ╣ļć©ļ│æ ņ£Āļ│æļźĀņØĆ ļæÉ ĻĘĖļŻ╣ ņé¼ņØ┤ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż. ĒÅēņåī ĒĢŁĒśłņĀäņĀ£ļź╝ ļ│ĄņÜ®ĒĢśļŖö ĒÖśņ×ÉņØś ļ╣äņ£©ņØĆ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĒÖśņ×É ĻĘĖļŻ╣ņŚÉņä£ 8.7%, ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĻĘĖļŻ╣ņŚÉņä£ 3.7%ļĪ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĒÖśņ×É ĻĘĖļŻ╣ņŚÉņä£ ņ£ĀņØśĒĢśĻ▓ī ļåÆņĢśļŗż(p=0.020). ņłśņłĀņØś ņĀüņØæņ”Øņ£╝ļĪ£ Ļ░æņāüņäĀņĢöņóģņØś ļ╣äņ£©ņØĆ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĻĘĖļŻ╣ņŚÉņä£ 90.8%ļĪ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĘĖļŻ╣ņØś 71.5%ļ│┤ļŗż ņ£ĀņØśĒĢśĻ▓ī ļåÆņĢśĻ│Ā(p’╝£0.001), ļ░śļīĆļĪ£ ĻĘĖļĀłņØ┤ļĖīņŖżļ│æ ņ£Āļ│æļźĀņØĆ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĘĖļŻ╣ņŚÉņä£ 4.6%, ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĻĘĖļŻ╣ņŚÉņä£ 1.4%ļĪ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĘĖļŻ╣ņŚÉņä£ ņ£ĀņØśĒĢśĻ▓ī ļåÆņĢśņ£╝ļ®░(p=0.037), ĒĢśņŗ£ļ¬©ĒåĀ Ļ░æņāüņäĀņŚ╝ ņ£Āļ│æļźĀņØś Ļ▓ĮņÜ░ ļæÉ ĻĘĖļŻ╣ ņé¼ņØ┤ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż. CTļź╝ ĒåĄĒĢ┤ ņĖĪņĀĢĒĢ£ Ļ░æņāüņäĀņØś ĒÅēĻĘĀ ļČĆĒö╝ļŖö ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĒÖśņ×ÉĻĘĖļŻ╣ņŚÉņä£ Ļ░üĻ░ü ĒÄĖņĖĪ Ļ░æņāüņäĀ ņĀłņĀ£ņłĀņŗ£ 18.8┬▒19.7 mL Ļ░æņāüņäĀ ņĀäņĀłņĀ£ņłĀņŗ£ 34.0┬▒38.1 mLļĪ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĻĘĖļŻ╣ņØś 14.1┬▒14.8 mL, 20.9┬▒13.0 mLļ│┤ļŗż ĒåĄĻ│äņĀüņ£╝ļĪ£ ņ£ĀņØśĒĢśĻ▓ī ņ╗Ėļŗż(p=0.012, p=0.005). ļæÉ ĻĘĖļŻ╣ ņé¼ņØ┤ ĒÄĖņĖĪ ļ░Å Ļ░æņāüņäĀ ņĀäņĀłņĀ£ņłĀ ņŗ£Ē¢ē ļ╣äņ£©ņØĆ ĒåĄĻ│äņĀüņ£╝ļĪ£ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż. ĒĢśņ¦Ćļ¦ī ņäĀĒāØņĀü ņĖĪĻ▓ĮļČĆ ņ×äĒīīņäĀ Ļ│Įņ▓ŁņłĀņØä Ļ░ÖņØ┤ ņŗ£Ē¢ēĒĢ£ ĒÖśņ×ÉņØś ļ╣äņ£©ņØĆ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĘĖļŻ╣ņŚÉņä£ 8.4%ļĪ£ ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĻĘĖļŻ╣ņŚÉņä£ņØś 3.7%ļ│┤ļŗż ņ£ĀņØśĒĢśĻ▓ī ļåÆņĢśļŗż(p=0.026). ņłśņłĀ ņŗ£Ļ░ä ļśÉĒĢ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĒÖśņ×É ĻĘĖļŻ╣ņŚÉņä£ Ļ░üĻ░ü ĒÄĖņĖĪ Ļ░æņāüņäĀ ņĀłņĀ£ņłĀņŗ£ 99.9┬▒ 29.0ļČä, Ļ░æņāüņäĀ ņĀäņĀłņĀ£ņłĀņŗ£ 146.3┬▒54.6ļČäņ£╝ļĪ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĒÖśņ×É ĻĘĖļŻ╣ņØś 89.6┬▒17.6ļČä, 126.9┬▒32.6ļČäļ│┤ļŗż ņ£ĀņØśĒĢśĻ▓ī ĻĖĖņŚłļŗż(p’╝£0.001, p=0.006). ņłśņłĀ Ēøä ĒÅēĻĘĀ ņ×¼ņøÉĻĖ░Ļ░ä ļśÉĒĢ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĒÖśņ×É ĻĘĖļŻ╣ņŚÉņä£ Ļ░üĻ░ü ĒÄĖņĖĪ Ļ░æņāüņäĀ ņĀłņĀ£ņłĀņŗ£ 4.6┬▒2.0ņØ╝, Ļ░æņāüņäĀ ņĀäņĀłņĀ£ņłĀņŗ£ 6.5┬▒3.8ņØ╝ļĪ£, ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĻĘĖļŻ╣ņØś 2.2┬▒1.0ņØ╝, 4.3┬▒2.7ņØ╝ļ│┤ļŗż ņ£ĀņØśĒĢśĻ▓ī ĻĖĖņŚłļŗż(p’╝£0.001). ņłśņłĀ Ēøä ĒĢ®ļ│æņ”Ø ļ░£ņāØļźĀņŚÉņäĀ ņØ╝ņŗ£ņĀü ņä▒ļīĆļ¦łļ╣äņØś Ļ▓ĮņÜ░ ļæÉ ĻĘĖļŻ╣ ņé¼ņØ┤ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłņ£╝ļ®░ ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢ£ ĒśłņóģņØś ļ░£ņāØļźĀ ļśÉĒĢ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĒÖśņ×É ĻĘĖļŻ╣ņŚÉņä£ 2.4%, ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĒÖśņ×É ĻĘĖļŻ╣ņŚÉņä£ 1.3%ļĪ£ ļæÉ ĻĘĖļŻ╣ ņé¼ņØ┤ņŚÉ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż(Table 1).
Ļ░æņāüņäĀ ņłśņłĀ Ēøä ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢ£ ĒśłņóģņØś ļ░£ņāØļźĀņŚÉ ņśüĒ¢źņØä ļ»Ėņ╣śļŖö ņØĖņ×Éļź╝ ņ░ŠĻĖ░ ņ£äĒĢ┤ ļĪ£ņ¦ĆņŖżĒŗ▒ ĒÜīĻĖ░ ļČäņäØņØä ņŗ£Ē¢ēĒĢśņśĆĻ│Ā ĻĘĖ Ļ▓░Ļ│╝ ļŗ╣ļć© ņ£Āļ│æļźĀ(p=0.008), ĒĢŁĒśłņĀäņĀ£ ļ│ĄņÜ®(p=0.017), ĒÅēĻĘĀ ņØ┤ņāüņØś Ļ░æņāüņäĀ ļČĆĒö╝(p=0.008), ņäĀĒāØņĀü ņĖĪĻ▓ĮļČĆ ņ×äĒīīņäĀ Ļ│Įņ▓ŁņłĀņØä Ļ░ÖņØ┤ ņŗ£Ē¢ē(p=0.001) ļō▒ņØ┤ ĻĘĖ ņ£äĒŚśņØĖņ×ÉļĪ£ ļéśĒāĆļé¼ņ£╝ļ®░ ļéśņØ┤, ņä▒ļ│ä, Ēéż, ņ▓┤ņżæ, BMI, Ļ│ĀĒśłņĢĢ ņ£Āļ│æļźĀ, ĒØĪņŚ░, Ļ░æņāüņäĀ ņĢöņóģ, ĻĘĖļĀłņØ┤ļĖīņŖżļ│æ, ĒĢśņŗ£ļ¬©ĒåĀ Ļ░æņāüņäĀņŚ╝, ņØ┤ņĀä Ļ░æņāüņäĀ ņłśņłĀ Ļ│╝Ļ▒░ļĀź, Ļ░æņāüņäĀ ņĀäņĀłņĀ£ņłĀ ņŗ£Ē¢ē, ļ░░ņĢĪĻ┤Ć ņéĮņ×ģ, ņłśņłĀ ņŗ£Ļ░ä ļō▒ņØĆ ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢ£ ĒśłņóģņØś ļ░£ņāØĻ│╝ ņ£ĀņØśĒĢ£ ņŚ░Ļ┤Ćņä▒ņØä ļ│┤ņØ┤ņ¦Ć ņĢŖņĢśļŗż(Table 2).
Ļ│Ā ņ░░Ļ░æņāüņäĀ ņĀłņĀ£ņłĀ Ēøä ļ░£ņāØĒĢ£ ĒśłņóģņØĆ ļō£ļ¼Ė ĒĢ®ļ│æņ”ØņØ┤ņ¦Ćļ¦ī Ļ▓ĮņÜ░ņŚÉ ļö░ļØ╝ ĒśĖĒØĪĻ│żļ×ĆņØä ņ┤łļלĒĢĀ ņłś ņ׳ņ£╝ļ®░, ņ¦łņŗØņŚÉ ņØ┤ņ¢┤ ņŗ¼ņĀĢņ¦Ć ļśÉļŖö ņŗ¼ņ¦Ćņ¢┤ ņé¼ļ¦ØņØä ņ┤łļלĒĢĀ ņłś ņ׳ņ¢┤ ņ”ēĻ░üņĀüņØĖ ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢĀ ņłś ņ׳ļŗż. ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ ĒÖĢņØĖļÉ£ ĒśłņóģņØś ļ░£ņāØļźĀņØĆ 12ļ¬ģ(2.0%)ņ£╝ļĪ£ ņØ┤ļŖö ĻĖ░ņĪ┤ņØś ļ│┤Ļ│ĀņÖĆ ņØ╝ņ╣śĒĢśņśĆļŗż[1-3]. ņłśņłĀ Ēøä ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĘĖļŻ╣ņŚÉņä£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĻĘĖļŻ╣ņŚÉņä£ļ│┤ļŗż ĒÖśņ×ÉļōżņØś ĒÅēĻĘĀ ļéśņØ┤, Ļ│ĀĒśłņĢĢ ņ£Āļ│æļźĀ, ĒĢŁĒśłņĀäņĀ£ ņé¼ņÜ® ļ╣äņ£©, ĻĘĖļĀłņØ┤ļĖīņŖżļ│æ ņ£Āļ│æļźĀ, Ļ░æņāüņäĀ ļČĆĒö╝, ņäĀĒāØņĀü ņĖĪĻ▓ĮļČĆ ņ×äĒīīņäĀ Ļ│Įņ▓ŁņłĀ ņŗ£Ē¢ē ļ╣äņ£©, ņłśņłĀņŗ£Ļ░ä, ņ×¼ņøÉĻĖ░Ļ░ä ļō▒ņØ┤ ņ£ĀņØśĒĢśĻ▓ī Ēü░ Ļ▓ĮĒ¢źņØä ļ│┤ņśĆĻ│Ā, ĒĢ®ļ│æņ”ØņØĖ ņä▒ļīĆļ¦łļ╣ä ļ░Å ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢ£ ĒśłņóģņØś ļ░£ņāØļźĀņØś ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåļŗżļŖö Ļ▓āņØ┤ ĻĖ░ņĪ┤ ņŚ░ĻĄ¼ņÖĆ ņØ╝ņ╣śĒĢśņśĆļŗż(Table 1) [10,11]. ļśÉĒĢ£ ļĪ£ņ¦ĆņŖżĒŗ▒ ĒÜīĻĘĆ ļČäņäØ Ļ▓░Ļ│╝ ļŗ╣ļć© ļÅÖļ░ś, ĒĢŁĒśłņĀäņĀ£ ņé¼ņÜ®, ņäĀĒāØņĀü ņĖĪĻ▓ĮļČĆ ņ×äĒīīņäĀ Ļ│Įņ▓ŁņłĀ ņŗ£Ē¢ē, Ļ░æņāüņäĀ ļČĆĒö╝Ļ░Ć ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢ£ Ēśłņóģ ļ░£ņāØņØś ņ£äĒŚśņØĖņ×ÉļĪ£ ĒÖĢņØĖļÉśņŚłļŗż(Table 2). ņØ┤ ņżæ ļŗ╣ļć©ļ│æ ļÅÖļ░ś, ĒĢŁĒśłņĀäņĀ£ ņé¼ņÜ®, ņ×äĒīīņäĀ Ļ│Įņ▓ŁņłĀņØś ņŗ£Ē¢ēņØś Ļ▓ĮņÜ░ ņØ┤ļ»Ė ņØ┤ņĀä ņŚ░ĻĄ¼ņŚÉņä£ ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢ£ Ēśłņóģ ļ░£ņāØņØś ņ£äĒŚś ņÜöņØĖņ£╝ļĪ£ ņ¦Ćļ¬®ļÉ£ ļ░ö ņ׳ļŗż[16,17]. ĒĢśņ¦Ćļ¦ī ņØ┤ņĀä ņŚ░ĻĄ¼ņŚÉņä£ ĒśłņóģņØś ļ░£ņāØĻ│╝ ņ£ĀņØśĒĢ£ ņŚ░Ļ┤Ćņä▒ņØä ļ│┤ņśĆļŹś ĻĘĖļĀłņØ┤ļĖīņŖżļ│æ ļÅÖļ░ś, ņØ╝ņĖĪ Ļ░æņāüņäĀ ņĀłņĀ£ņłĀņØ┤ ņĢäļŗī ņ¢æņĖĪ Ļ░æņāüņäĀ ņĀłņĀ£ņłĀ ļō▒ņØĆ ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņ£ĀņØśĒĢśņ¦Ć ņĢŖņĢśņ£╝ļ®░ ļ░░ņĢĪĻ┤ĆņØś ņ£Āņ╣ś ļśÉĒĢ£ ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢ£ Ēśłņóģ ļ░£ņāØņŚÉ ņ£ĀņØśĒĢ£ ņŚ░Ļ┤Ćņä▒ņØ┤ ņŚåņŚłļŗż[2,11,16,17]. ņØ┤ ņżæ ĻĘĖļĀłņØ┤ļĖīņŖżļ│æņØś Ļ▓ĮņÜ░ Ļ░æņāüņäĀ ņŗżņ¦ł ļé┤ ĒśłĻ┤ĆņØś Ļ│╝ņ”ØņŗØņØä ļ│┤ņØ┤ļ®░ ņĢäļלĻ░æņāüļÅÖļ¦ź(inferior thyroid artery) ņ¦üĻ▓ĮņØś ņ”ØĻ░ĆņÖĆ ļÅÖļ░śļÉ£ Ēśłļźśļ¤ēņØś ņ”ØĻ░ĆĻ░Ć ļæÉļō£ļ¤¼ņĀĖ ņłśņłĀ Ēøä Ēśłņóģ ļ░£ņāØņØś ņ£äĒŚśņÜöņØĖņ£╝ļĪ£ ļ│┤Ļ│ĀļÉ£ ļ░ö ņ׳ņ£╝ļéś ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņØ┤ļ¤¼ĒĢ£ ņŚ░Ļ┤Ćņä▒ņØä ĒÖĢņØĖĒĢĀ ņłś ņŚåņŚłļŗż[16-20].
ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ ņŚ░Ļ┤ĆņØ┤ ņ׳ņØä Ļ▓āņØ┤ļØ╝ Ļ░ĆņĀĢĒĢśņśĆļŹś CTļź╝ ņé¼ņÜ®ĒĢśņŚ¼ ņĖĪņĀĢĒĢ£ Ļ░æņāüņäĀņØś ļČĆĒö╝ ļśÉĒĢ£ ņłśņłĀ Ēøä Ēśłņóģ ļ░£ņāØĻ│╝ ņ£ĀņØśĒĢ£ ņŚ░Ļ┤Ćņä▒ņØä ļ│┤ņśĆļŗż. Ēśäņ×¼ Ļ░æņāüņäĀņØä ĒÖĢņØĖĒĢśļŖö Ļ░Ćņן ņóŗņØĆ ņśüņāüņØśĒĢÖņĀü Ļ▓Ćņé¼ļŖö ņ┤łņØīĒīīņØ┤ļ®░ ņØ╝ņ░ŹņØ┤ Brunn ļō▒[21]ņØĆ ņ┤łņØīĒīīļź╝ ņé¼ņÜ®ĒĢśņŚ¼ Ļ░æņāüņäĀ ļČĆĒö╝ļź╝ ņĖĪņĀĢĒĢśļŖö ļ░®ļ▓ĢņØä ņĀ£ņŗ£ĒĢśņśĆļŗż. ĒĢśņ¦Ćļ¦ī ņ┤łņØīĒīīņØś Ļ▓ĮņÜ░ ĒāÉņĖĪņ×ÉņŚÉ ļö░ļźĖ ņĖĪņĀĢņØś ņśżņ░©Ļ░Ć ļ░£ņāØĒĢĀ ņłś ņ׳ņ£╝ļ®░, ļśÉĒĢ£ Ļ░æņāüņäĀņØś ļČĆĒö╝Ļ░Ć ņ╗żņ¦ĆļŖö Ļ▓ĮņÜ░ ņĀĢĒÖĢĒĢ£ ņłśņ╣śņĖĪņĀĢņØ┤ ņ¢┤ļĀĄļŗż. ļ¼┤ņŚćļ│┤ļŗż ņØ╝ļ░śņĀüņ£╝ļĪ£ ņłśņłĀ ņĀä ļīĆļČĆļČäņØś ĒÖśņ×ÉņŚÉņä£ ņ┤łņØīĒīīļź╝ ĒåĄĒĢ£ Ļ░æņāüņäĀņØś ĻĖĖņØ┤, ļäłļ╣ä, ļåÆņØ┤Ļ░Ć ņĖĪņĀĢ ļ░Å ĻĖ░ļĪØļÉśņ¦ĆļŖö ņĢŖņĢä ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö CTļź╝ ņé¼ņÜ®ĒĢśņŚ¼ Ļ░æņāüņäĀņØś ļČĆĒö╝ļź╝ ņĖĪņĀĢĒĢśņśĆļŗż.
ņ£äņÖĆ Ļ░ÖņØĆ Ļ▓░Ļ│╝ļź╝ ņóģĒĢ®ĒĢ┤ ļ┤żņØä ļĢī ņÖĖĻ│╝ņØśļōżņØĆ Ļ│ĀĒśłņĢĢņØä ļÅÖļ░śĒĢ£ ĒÖśņ×É, ĒĢŁĒśłņĀäņĀ£ļź╝ ĒÅēņåī ļ│ĄņÜ®ņżæņØĖ ĒÖśņ×É, ĻĘĖļĀłņØ┤ļĖīņŖżļ│æ ĒÖśņ×É, ņĀłņĀ£Ļ░Ć ĒĢäņÜöĒĢ£ Ļ░æņāüņäĀņØś ļČĆĒö╝Ļ░Ć Ēü¼Ļ▒░ļéś ņ×äĒīīņäĀ Ļ│Įņ▓ŁņłĀņØä Ļ░ÖņØ┤ ņŗ£Ē¢ēĒĢśļŖö Ļ▓ĮņÜ░ ļō▒ ņČ£Ēśł Ļ▓ĮĒ¢źņØ┤ ļåÆņØĆ ĒÖśņ×ÉņŚÉņä£ ņłśņłĀ Ēøä ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśļŖö Ļ▓ĮĒ¢źņØä ļ│┤ņśĆņ£╝ļéś Ļ▓░Ļ│╝ņĀüņ£╝ļĪ£ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĄ░Ļ│╝ ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņØĆ ĻĄ░ ņé¼ņØ┤ņŚÉ ņłśņłĀņĀü Ļ░£ņ×ģņØ┤ ĒĢäņÜöĒĢ£ Ēśłņóģ ļ░£ņāØļźĀņØś ņ░©ņØ┤ļŖö ņŚåņŚłņ£╝ļ®░ ļ░░ņĢĪĻ┤ĆņØĆ ĒśłņóģņØś ļ░£ņāØĻ│╝ ĒåĄĻ│äņĀüņ£╝ļĪ£ ņ£ĀņØśĒĢ£ ņŚ░Ļ┤Ćņä▒ņØä ļ│┤ņØ┤ņ¦Ć ņĢŖņĢśļŗż. ĻĘĖ ņØ┤ņ£ĀņŚÉ ļīĆĒĢ£ ļ¬ć Ļ░Ćņ¦Ć Ļ│Āņ░░ņØä ĒĢ┤ļ│╝ ņłś ņ׳ļŖöļŹ░, ĻĘĖņżæ ĒĢśļéśļŖö ņČ£ĒśłņØś ļ░£ņāØ ņ£äņ╣śņØ┤ļŗż. ļ│┤ĒåĄ Ļ░æņāüņäĀ ņĀłņĀ£ņłĀ Ēøä ļ░░ņĢĪĻ┤ĆņØĆ ĻĖ░Ļ┤Ć(trachea)Ļ│╝ Ļ░æņāüņäĀņØ┤ ņ׳ļŹś Ļ│ĄĻ░ä ņé¼ņØ┤ ļ╣ł Ļ│ĄĻ░äņØĖ ņé¼Ļ░Ģ(dead space)ņŚÉ ņČ®ņĀäņĀ£ ļ░Å ņ¦ĆĒśłņĀ£ņÖĆ ĒĢ©Ļ╗ś ņ£äņ╣śĒĢśĻ▓ī ļÉ£ļŗż. ĒĢśņ¦Ćļ¦ī ļ¦ÄņØĆ Ļ▓ĮņÜ░ņŚÉņä£ Ļ░æņāüņäĀ ņĀłņĀ£ņłĀņŗ£ ņČ£ĒśłņØĆ ņłśņłĀņØä ņ£äĒĢ£ Ēö╝ĒīÉ(flap) ĒśĢņä▒ņŗ£ ņĀäĻ▓ĮņĀĢļ¦ź(anterior jugular vein)ņØä ĒżĒĢ©ĒĢśļŖö Ēö╝ĒĢśņĀĢļ¦źļōż ņżæ ņØ╝ļČĆĻ░Ć ņåÉņāüļÉśļ®░ ļ░£ņāØĒĢśĻ▓ī ļÉśļŖöļŹ░ ņØ┤ ļČĆņ£äļŖö ņłśņłĀ Ēøä ņ×ÉņŚ░ņŖżļ¤ĮĻ▓ī ĒÅÉņćäļÉśļŖö ļČĆļČäņØ┤ļ®░ ļ░░ņĢĪĻ┤ĆņØ┤ ņ׳ļŖö ņ£äņ╣śņÖĆ ļØĀ ĻĘ╝ņ£Ī(strap muscle)ņ£╝ļĪ£ ļČäļ”¼ļÉśĻ▓ī ļÉśņ¢┤ ņČ£ĒśłņØ┤ ļ░£ņāØĒĢśļ®┤ ļ░░ņĢĪĻ┤Ćņ£╝ļĪ£ ĒśłņĢĪņØś ņøÉĒÖ£ĒĢ£ ļ░░ņČ£ņØ┤ ņØ┤ļŻ©ņ¢┤ņ¦ĆĻĖ░ Ēלļōżļŗż. ļ¦īņĢĮ ļ░░ņĢĪĻ┤ĆņØ┤ ļōżņ¢┤Ļ░ä ņ£äņ╣śņØĖ ļØĀ ĻĘ╝ņ£Ī ņĢłņ¬ĮņŚÉņä£ ņČ£ĒśłņØ┤ ļ░£ņāØĒĢśļŹöļØ╝ļÅä ĻĖēņä▒ņČ£Ēśłņŗ£ ļ░░ņĢĪĻ┤ĆņØ┤ ĒśłņĀä ļ░Å ņČ®ņĀäņĀ£ ļō▒ņ£╝ļĪ£ ļ¦ēĒśĆ ņøÉĒÖ£ĒĢ£ ĻĖ░ļŖźņØä ĒĢśņ¦Ć ļ¬╗ĒĢĀ Ļ░ĆļŖźņä▒ņØ┤ ņ׳ļŗż. ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ņØś Ļ▓ĮņÜ░ ĒśłņóģņØ┤ ļ░£ņāØĒĢśņśĆļŹś ļ¬©ļōĀ ĒÖśņ×ÉņŚÉņä£ ņĢĢļ░Ģ ļō£ļĀłņŗ▒Ļ│╝ ĒĢ©Ļ╗ś ļ░░ņĢĪĻ┤ĆņŚÉ ņØīņĢĢņØä Ļ▒Ėņ¢┤ņŻ╝ļ®░ ņ¦ĆņåŹņĀüņ£╝ļĪ£ ļ░░ņĢĪĻ┤ĆņØä ņĪ░ņ×æĒĢśņŚ¼ Ēøæņ¢┤ļé┤ļĀż(squeezing)ĒĢśņŚ¼ ĒśłņĢĪņØś ļ░░ņĢĪņØ┤ ņØ┤ļŻ©ņ¢┤ņ¦ĆļÅäļĪØ ļģĖļĀźĒĢśņśĆņ£╝ļéś ņ£äņÖĆ Ļ░ÖņØĆ ņØ┤ņ£ĀļĪ£ ņåīļ¤ēņö®ļ¦ī ĒśłņĢĪņØ┤ ļ░░ņĢĪļÉĀ ļ┐É ĒśłņóģņØä ĒĢ┤Ļ▓░ĒĢ┤ ņŻ╝ņ¦ĆļŖö ļ¬╗ĒĢśņśĆĻ│Ā Ļ▓░Ļ│╝ņĀüņ£╝ļĪ£ ņłśņłĀņĀü ņżæņ×¼ļź╝ Ēö╝ĒĢ┤ Ļ░ł ņłśļŖö ņŚåņŚłļŗż.
ņØ┤ņĀäņØś ļ│┤Ļ│ĀļōżĻ│╝ Ļ░ÖņØ┤ ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļÅä Ļ░æņāüņäĀ ņłśņłĀ Ēøä ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢ£ ĻĘĖļŻ╣ņŚÉņä£ ņ×¼ņøÉĻĖ░Ļ░äņØ┤ ņ£ĀņØśĒĢśĻ▓ī ĻĖĖņŚłļŗż(Table 1) [6,9,11,12]. ļ░░ņĢĪĻ┤Ć ņ£Āņ╣ś ļ░Å Ļ┤Ćļ”¼ļĪ£ ņØĖĒĢ£ ņ×¼ņøÉĻĖ░Ļ░äņØś ņ”ØĻ░ĆļŖö Ļ░£ņØĖņĀü ļ░Å ņé¼ĒÜīņĀü ņØśļŻī ļ╣äņÜ®ņØś ņ”ØĻ░Ćļź╝ ņĢ╝ĻĖ░ĒĢ£ļŗż. ļŗ©ņł£ĒĢ£ ļ╣äņÜ® ļ¼ĖņĀ£ļź╝ ļäśņ¢┤ ļ░░ņĢĪĻ┤ĆņØä ņé¼ņÜ® ņŗ£ ļŗ©ņĀÉņØĆ ņłśņłĀ Ēøä ĒÖśņ×ÉņØś ņéČņØś ņ¦ł ņĖĪļ®┤ņØĖļŹ░ ĻĘĖņżæ ņ▓½ ļ▓łņ¦ĖļŖö Ļ▒░ļÅÖņØś ļ¼ĖņĀ£ņØ┤ļŗż. ļ░░ņĢĪĻ┤ĆņØ┤ ņłśņłĀ ļČĆņ£äņŚÉ ņ£äņ╣śņŚÉ ņ׳Ļ▓ī ļÉśļ®┤ņä£ ņøĆņ¦üņØ╝ ņŗ£ ļ░░ņĢĪĻ┤ĆņØ┤ ĒØöļōżļ”¼ļ®░ ĒåĄņ”ØņØä ņ£Āļ░£ĒĢĀ ņłś ņ׳ņ£╝ļ®░, ņ░®ņØś ļ░Å ĒāłņØśļź╝ ĒżĒĢ©ĒĢ£ Ļ▒░ļÅÖ ņŗ£ ļ░░ņĢĪĻ┤Ć ņżäņØ┤ ņ¢┤ļöśĻ░ĆņŚÉ Ļ▒ĖļĀż ļŗ╣Ļ▓©ņ¦äļŗżļ®┤ ņØ┤ļĪ£ ņØĖĒĢ£ ņłśņłĀ ļČĆņ£ä ņåÉņāüņØä ņØ╝ņ£╝Ēé¼ ņłś ņ׳Ļ▓ī ļĢīļ¼ĖņŚÉ ĒÖśņ×ÉņØś Ļ▒░ļÅÖņØ┤ ņĀ£ĒĢ£ļÉśĻ│Ā ņ£äņČĢļÉśĻ▓ī ļÉ£ļŗż. ļæÉ ļ▓łņ¦Ė ļŗ©ņĀÉņØĆ ļ░░ņĢĪĻ┤Ć Ļ┤Ćļ”¼ņØś ļ¼ĖņĀ£ņØ┤ļŗż. ļ░░ņĢĪĻ┤ĆņØĆ ņ▓┤ņÖĖļĪ£ ņŚ░Ļ▓░ļÉśņ¢┤ ņ׳ļŖö ĒåĄļĪ£ļĪ£ ņØ┤ļĪ£ ņØĖĒĢ£ ņłśņłĀ ļČĆņ£äļĪ£ņØś Ļ░ÉņŚ╝ņØ┤ ļ░£ņāØĒĢĀ ņłś ņ׳ņ¢┤ ņŻ╝ņØś Ļ╣ŖņØĆ Ļ┤Ćņ░░ņØä ņÜöĒĢśĻ▓ī ļÉ£ļŗż. ļö░ļØ╝ņä£ ĒĢŁņāØņĀ£ņØś ņé¼ņÜ® ļ░Å ļ░░ņĢĪĻ┤Ć ņéĮņ×ģ ļČĆņ£ä ņåīļÅģņØä ĒĢäņÜöļĪ£ ĒĢśĻ▓ī ļÉśĻ│Ā ĒÖśņ×ÉņØś ņāżņøīļÅä ņĀ£ĒĢ£ļÉśļ®░ Ļ▓ĮņÜ░ņŚÉ ļö░ļØ╝ Ļ░æņāüņäĀ ņłśņłĀļĪ£ ņØĖĒĢ£ ņĀłĻ░£ņäĀ ņÖĖņŚÉ ļ░░ņĢĪĻ┤Ćņ£╝ļĪ£ ņØĖĒĢ£ ņČöĻ░ĆņĀüņØĖ ĒØēĒä░ņØś ļ░£ņāØ ņÜ░ļĀżļÅä ņ׳ļŗż. ļ¦īņĢĮ Ļ░æņāüņäĀ ņłśņłĀ Ēøä ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśņ¦Ć ņĢŖļŖöļŗżļ®┤ ĒÖśņ×ÉņØś ĒåĄņ”ØļÅä ņżäņ¢┤ļōżĻ│Ā Ļ▒░ļÅÖņØ┤ ņ×Éņ£ĀļĪ£ņøī ņØ┤ņŚÉ ļö░ļźĖ ņłśņłĀ Ēøä ļŹö ļ╣ĀļźĖ ĒÜīļ│ĄņØä ĻĖ░ļīĆĒĢ┤ ļ│╝ ņłś ņ׳ļŗż. ļśÉĒĢ£ ļ░░ņĢĪĻ┤Ć Ļ┤Ćļ”¼Ļ░Ć ĒĢäņÜö ņŚåņ£╝ļ®░ ĒĢŁņāØņĀ£ļź╝ ņé¼ņÜ®ĒĢśņ¦Ć ņĢŖņĢäļÅä ļÉśĻ│Ā ņāżņøīļÅä Ļ░ĆļŖźĒĢśņŚ¼ ļ░░ņĢĪĻ┤Ć ņéĮņ×ģņ£╝ļĪ£ ņØĖĒĢ£ ĒØēĒä░ļÅä Ļ▒▒ņĀĢĒĢśņ¦Ć ņĢŖņĢäļÅä ļÉ£ļŗż. ņØ┤ļĀćļō» Ļ░æņāüņäĀ ņłśņłĀ Ēøä ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśņ¦Ć ņĢŖņ£╝ļ®┤ ņ×¼ņøÉĻĖ░Ļ┤ĆņØś Ļ░ÉņåīņÖĆ ļŹöļČłņ¢┤ ņ×¼ņøÉĻĖ░Ļ░ä ņżæ ĒÖśņ×ÉņØś ņéČņØś ņ¦łļÅä ņ”ØĻ░Ćņŗ£Ēé¼ ņłś ņ׳ļŗż. ļ¼╝ļĪĀ ļ░░ņĢĪĻ┤ĆņØä ņ£Āņ╣śĒĢśņ¦Ć ņĢŖļŖöļŗżļ®┤ ņłśņłĀ Ēøä ļ░£ņāØĒĢśļŖö ņ×æņØĆ ņČ£ĒśłņĪ░ņ░©ļÅä ņ▓┤ņÖĖļĪ£ ļ░░ņČ£ļÉĀ ņłś ņŚåņ£╝ļ»ĆļĪ£ ņÖĖĻ│╝ņØśļōżņØĆ ņłśņłĀ Ēøä ņ¦ĆĒśłņŚÉ ļŹö ņŻ╝ņØśļź╝ ĻĖ░ņÜĖņ¢┤ņĢ╝ ĒĢ£ļŗż. Ļ░æņāüņäĀ ņłśņłĀ Ēøä ļ░£ņāØĒĢśļŖö ĒśłņóģņØś ļīĆļČĆļČäņØĆ Ēö╝ĒīÉ ĒśĢņä▒ ņ£äņ╣śņØĖ superficial levelņŚÉņä£ ļ░£ņāØĒĢ£ļŗżļŖö ļ│┤Ļ│ĀĻ░Ć ņ׳ļŗż[22]. ļö░ļØ╝ņä£ ņÖĖĻ│╝ņØśļōżņØĆ ļØĀ ĻĘ╝ņ£Ī ņĢłņ¬Įļ┐Éļ¦ī ņĢäļŗłļØ╝ ĒŖ╣Ē׳ ņĀäĻ▓ĮņĀĢļ¦źņØä ĒżĒĢ©ĒĢ£ superficial levelņŚÉņä£ņØś ņČ£Ēśł ļ░Å ņ¦ĆĒśłņŚÉ ņŻ╝ņØśļź╝ ĻĖ░ņÜĖņ¢┤ņĢ╝ ĒĢśļ®░ ņłśņłĀņØä ņ£äĒĢ£ Ēö╝ĒīÉ ĒśĢņä▒ņŗ£ Ļ░ĆļŖźĒĢ£ ņé┤ļ”┤ ņłś ņ׳ļŖö ĒśłĻ┤ĆņØä ļ│┤ņĀäĒĢśļŖö Ļ▓āņØ┤ ņóŗļŗż. ņØ┤ĒøäņŚÉļÅä ņłśņłĀ ļČĆņ£äņŚÉ ņ▓┤ņĢĪ ļ░Å ĒśłņĢĪņØś ņĀĆļźśļĪ£ ņØĖĒĢ£ ļČĆņóģņØ┤ ņ׳ņØä ņłś ņ׳ņ£╝ļéś ņŗ¼ĒĢśņ¦Ć ņĢŖļŗżļ®┤ Ļ▓ĮĻ│╝ Ļ┤Ćņ░░ĒĢ┤ ļ│╝ ņłś ņ׳ņ£╝ļ®░, Ļ▓ĮņÜ░ņŚÉ ļö░ļØ╝ ņÖĖļלļź╝ ĒåĄĒĢ£ ņČöņĀü Ļ┤Ćņ░░ņŗ£ Ļ▓ĮļČĆ ņ┤łņØīĒīīļź╝ ĒåĄĒĢ£ ĒØĪņØĖ(aspiration)ņ£╝ļĪ£ ņ▓śņ╣śĻ░Ć Ļ░ĆļŖźĒĢśļŗż.
ļ│Ė ņŚ░ĻĄ¼ņØś ĒĢ£Ļ│äņĀÉņØĆ ļ│Ė ņŚ░ĻĄ¼ļŖö ĒøäĒ¢źņĀü ņŚ░ĻĄ¼ņØ┤ļ®░ ļŗżĻĖ░Ļ┤ĆņØ┤ ņĢäļŗī ļŗ©ņØ╝ĻĖ░Ļ┤Ć ņŚ░ĻĄ¼ļĪ£ ņłśņłĀņĀü ņżæņ×¼Ļ░Ć ĒĢäņÜöĒĢ£ ĒśłņóģņØ┤ ļ░£ņāØĒĢ£ ĒÖśņ×ÉņØś Ēæ£ļ│Ė ņłśĻ░Ć ņČ®ļČäĒĢśņ¦Ć ļ¬╗ĒĢśļŗżļŖö ņĀÉņØ┤ļŗż. ļö░ļØ╝ņä£ ņØ┤ņĀä ņŚ░ĻĄ¼ļōżņŚÉņä£ ĒśłņóģĻ│╝ ņŚ░Ļ┤ĆņØ┤ ņ׳ņØä Ļ▓āņ£╝ļĪ£ ņČöņĀĢĒĢśņśĆļŹś ĻĘĖļĀłņØ┤ļĖīņŖżļ│æ ļō▒ņØś ļ¬ćļ¬ć ņØĖņ×ÉņŚÉņä£ ĒśłņóģņØś ļ░£ņāØĻ│╝ ņŚ░Ļ┤Ćņä▒ņØ┤ ņŚåļŖö Ļ▓āņ£╝ļĪ£ ļéśĒāĆļé¼ļŖöļŹ░ ļ¦īņĢĮ ļŗżĻĖ░Ļ┤Ć ņŚ░ĻĄ¼ļĪ£ Ēæ£ļ│ĖņłśĻ░Ć ņČ®ļČäĒ׳ ļ¦ÄņĢśļŗżļ®┤ ņ£äņÖĆ Ļ░ÖņØĆ ĒĢŁļ¬®ļōżļÅä ņ£ĀņØśĒĢ£ ņØĖņ×ÉļĪ£ ļéśĒāĆļéĀ ņłśļÅä ņ׳ņØä Ļ▓āņØ┤ļŗż. ļśÉĒĢ£ ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ ņłśņłĀņØĆ ņäĖ ļ¬ģņØś ņÖĖĻ│╝ņØśņŚÉ ņØśĒĢśņŚ¼ ņØ┤ļŻ©ņ¢┤ņĪīĻ│Ā ņØ┤ļĪ£ ņØĖĒĢ£ ņłśņłĀņØś ņłÖļĀ©ļÅäļéś ļ░░ņĢĪĻ┤Ć ņ£Āņ╣śņŚÉ ļīĆĒĢ£ ņ¦æļÅäņØśņØś ņä▒Ē¢ź ņ░©ņØ┤Ļ░Ć ņ׳ņØä ņłś ņ׳ņ£╝ļ®░ ņłśņłĀ Ēøä ļ░░ņĢĪĻ┤Ć ņ£Āņ╣śņØś ĻĖ░ņżĆņØ┤ ļ¬ģĒÖĢĒ׳ ņĀĢĒĢ┤ņĀĖ ņ׳ņ¦Ć ņĢŖĻ│Ā ņ¦æļÅäņØśĻ░Ć ņłśņłĀņØä ĒĢśļ®░ Ļ│ĀļĀżĒĢśĻĖ░ ļĢīļ¼ĖņŚÉ Ļ░æņāüņäĀņØś ļČĆĒö╝Ļ░Ć Ēü¼Ļ▒░ļéś ņłśņłĀņØś ļ▓öņ£äĻ░Ć ļäōņØĆ Ļ▓ĮņÜ░ ļśÉ ņłśņłĀ ņżæ ņČ£ĒśłņØ┤ ļ¦ÄņĢśļŹś ĒÖśņ×ÉņŚÉņä£ ļ░░ņĢĪĻ┤ĆņØä ļäŻĻ▓ī ļÉśļŖö ņäĀĒāØ ĒÄĖĒ¢źņØś ņśżļźśļĪ£ ļ╣äĻĄÉĒĢśņśĆļŹś ņŚ¼ļ¤¼ ĒĢŁļ¬®ļōżņŚÉņä£ Ļ░ØĻ┤ĆņĀüņØĖ ļ╣äĻĄÉĻ░Ć ņØ┤ļŻ©ņ¢┤ņ¦Ćņ¦Ć ņĢŖņĢśņØä ņłś ņ׳ļŗż. ĻĘĖļ¤╝ņŚÉļÅä ļČłĻĄ¼ĒĢśĻ│Ā ļ│Ė ņŚ░ĻĄ¼ļŖö ĻĄŁļé┤ņŚÉņä£ Ļ▒░ņØś ņØ┤ļŻ©ņ¢┤ņ¦Ćņ¦Ć ņĢŖņØĆ ļ▓öņ£äļź╝ ļ¦ēļĪĀĒĢ£ Ļ│ĀņŗØņĀü Ļ░æņāüņäĀ Ēøä ļ░░ņĢĪĻ┤Ć ņ£Āņ╣śņÖĆ Ēśłņóģļ░£ņāØņØś Ļ┤ĆĻ│ä ļ░Å ņłśņłĀ Ēøä Ēśłņóģ ļ░£ņāØņØś ņ£äĒŚśņØĖņ×É ļīĆĒĢ┤ Ļ│Āņ░░ĒĢśņśĆĻ│Ā, ņØ┤ņĀä ņŚ░ĻĄ¼ļōżņŚÉņä£ ļŗżļŻ©ņ¦Ć ņĢŖņĢśļŹś CTļź╝ ĒåĄĒĢ£ Ļ░æņāüņäĀ ļČĆĒö╝ ņĖĪņĀĢņØ┤ļØ╝ļŖö ļ░®ļ▓ĢņØä ļÅäņ×ģĒĢśņŚ¼ Ļ░æņāüņäĀņØś ļČĆĒö╝Ļ░Ć ĒśłņóģņØś ļ░£ņāØ ņ£ĀņØśĒĢ£ ņŚ░Ļ┤ĆņØ┤ ņ׳ļŗżļŖö Ļ▓āņØä ņČöĻ░ĆņĀüņ£╝ļĪ£ ĒÖĢņØĖĒĢ£ ņĀÉņŚÉņä£ ĻĘĖ ņØśņØśĻ░Ć ņ׳ļŗż. Ļ░æņāüņäĀ ņłśņłĀ Ēøä ļ░£ņāØĒĢśļŖö ĻĖēņä▒ ĒśłņóģņØĆ ņ╣śļ¬ģņĀüņØ╝ ņłś ņ׳ņ£╝ļéś ņĢ×ņäĀ ņŚ░ĻĄ¼ļōż ļ░Å ļ│Ė ņŚ░ĻĄ¼ļź╝ ļ░öĒāĢņ£╝ļĪ£ ņØ┤ļź╝ ļ¦ēĻĖ░ ņ£äĒĢ£ ļ░®ļ▓Ģņ£╝ļĪ£ņŹ© ļ░░ņĢĪĻ┤ĆņØś ņé¼ņÜ®ņØĆ ņ¦æļÅäņØśņØś ĒīÉļŗ©ņŚÉ ļö░ļØ╝ ņĪ░ĻĖł ļŹö ņŗĀņżæĒ׳ Ļ│ĀļĀżļÉĀ ĒĢäņÜöĻ░Ć ņ׳ļŗż.
NotesAuthor Contribution Conceptualization: Phil-Sang Chung. Formal analysis: Sang Min Lee, Min Seok Kim. Methodology: Phil-Sang Chung, Sang Joon Lee, Seung Hoon Woo. Supervision: Phil-sang Chung, Sang Joon Lee, Seung Hoon Woo. WritingŌĆöoriginal draft: Sang Min Lee. WritingŌĆöreview & editing: Sang Min Lee, Phil-Sang Chung, Sang Joon Lee. Fig.┬Ā1.Thyroid volume measurement by CT scan. The longest of each section was measured. A: Width. B: Depth. C: Length. 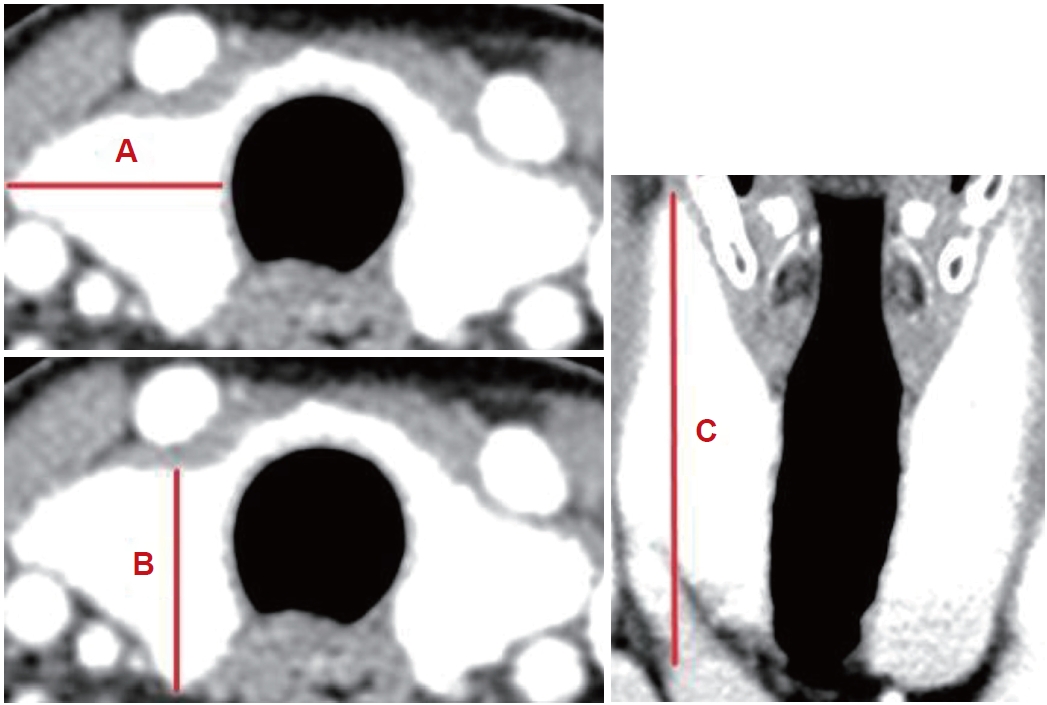
Table┬Ā1.Demographic and clinical characteristics of patients grouped by drain placement (n=587)
Table┬Ā2.Logistic regression analysis of the factors affecting the hematoma formation requiring surgical intervention after thyroidectomy
REFERENCES1. Bergenfelz A, Jansson S, Kristoffersson A, M├źrtensson H, Reihn├®r E, Wallin G, et al. Complications to thyroid surgery: results as reported in a database from a multicenter audit comprising 3,660 patients. Langenbecks Arch Surg 2008;393(5):667-73.
2. de Carvalho AY, Gomes CC, Chulam TC, Vartanian JG, Carvalho GB, Lira RB, et al. Risk factors and outcomes of postoperative neck hematomas: an analysis of 5,900 thyroidectomies performed at a cancer center. Int Arch Otorhinolaryngol 2021;25(3):e421-7.
3. Rosenbaum MA, Haridas M, McHenry CR. Life-threatening neck hematoma complicating thyroid and parathyroid surgery. Am J Surg 2008;195(3):339-43; discussion 343.
4. Carr ER, Benjamin E. In vitro study investigating post neck surgery haematoma airway obstruction. J Laryngol Otol 2009;123(6):662-5.
5. Karayacin K, Besim H, Ercan F, Hamamci O, Korkmaz A. Thyroidectomy with and without drains. East Afr Med J 1997;74(7):431-2.
6. Wihlborg O, Bergljung L, M├źrtensson H. To drain or not to drain in thyroid surgery. A controlled clinical study. Arch Surg 1988;123(1):40-1.
7. Tabaqchali MA, Hanson JM, Proud G. Drains for thyroidectomy/parathyroidectomy: fact or fiction? Ann R Coll Surg Engl 1999;81(5):302-5.
8. Ariyanayagam DC, Naraynsingh V, Busby D, Sieunarine K, Raju G, Jankey N. Thyroid surgery without drainage: 15 years of clinical experience. J R Coll Surg Edinb 1993;38(2):69-70.
9. George NM, Chitrambalam TG, Christopher PJ, Marlecha M, Selvamuthukumaran S. To drain or not to drain following thyroidectomy: a prospective, randomized study. Saudi Med J 2023;44(5):518-21.
10. Tian J, Li L, Liu P, Wang X. Comparison of drain versus no-drain thyroidectomy: a meta-analysis. Eur Arch Otorhinolaryngol 2017;274(1):567-77.
11. Maroun CA, El Asmar M, Park SJ, El Asmar ML, Zhu G, Gourin CG, et al. Drain placement in thyroidectomy is associated with longer hospital stay without preventing hematoma. Laryngoscope 2020;130(5):1349-56.
12. Park DH, Jang HB, Lee JM, Lee MH, Lee JC, Sung ES. Comparison of negative drainage groups and no drainage groups after hemithyroidectomy. J Clin Otolaryngol Head Neck Surg 2021;32(1):53-8.
13. Shabana W, Peeters E, De Maeseneer M. Measuring thyroid gland volume: should we change the correction factor? AJR Am J Roentgenol 2006;186(1):234-6.
14. Lo CY, Kwok KF, Yuen PW. A prospective evaluation of recurrent laryngeal nerve paralysis during thyroidectomy. Arch Surg 2000;135(2):204-7.
15. Zakaria HM, Al Awad NA, Al Kreedes AS, Al-Mulhim AM, AlSharway MA, Hadi MA, et al. Recurrent laryngeal nerve injury in thyroid surgery. Oman Med J 2011;26(1):34-8.
16. Campbell MJ, McCoy KL, Shen WT, Carty SE, Lubitz CC, Moalem J, et al. A multi-institutional international study of risk factors for hematoma after thyroidectomy. Surgery 2013;154(6):1283-9; discussion 1289-91.
17. Fan C, Zhou X, Su G, Zhou Y, Su J, Luo M, et al. Risk factors for neck hematoma requiring surgical re-intervention after thyroidectomy: a systematic review and meta-analysis. BMC Surg 2019;19(1):98.
18. Fobbe F, Finke R, Reichenstein E, Schleusener H, Wolf KJ. Appearance of thyroid diseases using colour-coded duplex sonography. Eur J Radiol 1989;9(1):29-31.
19. Caruso G, Attard M, Caronia A, Lagalla R. Color Doppler measurement of blood flow in the inferior thyroid artery in patients with autoimmune thyroid diseases. Eur J Radiol 2000;36(1):5-10.
20. Goichot B, Leenhardt L, Massart C, Raverot V, Tramalloni J, Iraqi H. Diagnostic procedure in suspected GravesŌĆÖ disease. Ann Endocrinol (Paris) 2018;79(6):608-17.
|
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||

 |
 |