 |
 |
AbstractPrimary pneumatization of the frontal bone occurs in the first year of life, but further pneumatization continues until 18 years of age. Elongation of the ethmoidal infundibulum and frontal recess, or upwards migration of the anterior ethmoidal cells has been proposed as a mechanism of frontal sinus development. The frontal sinus drainage pathway is displaced in the anterior or posterior direction depending on the pneumatization pattern of the frontoethmoidal cells. Also, frontal sinuses can be connected to the infundibulum or directly to the middle meatus depending on the superior attachment pattern of the uncinate process. Bilateral frontal sinuses are separated by their bony septum, and thus have their own drainage pathways. Contrary to this general rule, we experienced two cases of frontal sinuses that were connected to each other, showing a single drainage pathway from both frontal sinuses. We report these two cases along with a literature review.
ņä£ ļĪĀņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£(frontal sinus drainage pathway)ņØś ĒĢ┤ļČĆĒĢÖņĀü ĻĄ¼ņĪ░ļŖö ļ│Ąņ×ĪĒĢśĻĖ░ ļĢīļ¼ĖņŚÉ, ņØ┤ļ╣äņØĖĒøäĻ│╝ ļ╣äļČĆļ╣äļÅÖ ļé┤ņŗ£Ļ▓Į ņłśņłĀ ņ×ģļ¼Ėņ×ÉņŚÉĻ▓īļŖö ļÅäņĀäĒĢ┤ņĢ╝ ĒĢĀ ņ¢┤ļĀżņÜ┤ Ļ│╝ņĀ£ ņżæ ĒĢśļéśņØ┤ļŗż. ļ╣äļČĆļ╣äļÅÖ ļé┤ņŗ£Ļ▓Į ņłśņłĀ ņżæņŚÉ ņØ┤ļ¤¼ĒĢ£ ĒĢ┤ļČĆĒĢÖņĀü ĻĄ¼ņĪ░ņÖĆ ļ│ĆņØ┤ņŚÉ ļīĆĒĢ┤ ņĀ£ļīĆļĪ£ ņØ┤ĒĢ┤ĒĢśĻ│Ā ĒĢ┤Ļ▓░ĒĢśņ¦Ć ļ¬╗ĒĢśļ®┤ ņłśņłĀ Ēøä ļČĆļ╣äļÅÖ ĒÅÉņćä ļ░Å ņØśņØĖņä▒ ņĀäļæÉļÅÖņŚ╝ņØś ņøÉņØĖņØ┤ ļÉĀ ņłś ņ׳ļŗż[1,2]. ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£ ĻĄ¼ņĪ░ņŚÉ ļīĆĒĢ£ ņ▓┤Ļ│äņĀüņØĖ ņØ┤ĒĢ┤ļź╝ ļÅĢĻ│Āņ×É 2016ļģäņŚÉ ĻĄŁņĀ£ ņĀäļæÉļÅÖ ĒĢ┤ļČĆ ļČäļźś(International Frontal Sinus Anatomy Classification)Ļ░Ć ņČ£ĒīÉļÉśņŚłņ£╝ļ®░, ĒĢ┤ļŗ╣ ļ¼ĖĒŚīņŚÉņä£ļŖö ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£ ņŻ╝ļ│ĆņØś ņĀäļæÉņé¼Ļ│©ļ┤ēņåī(frontoethmoidal cell)ņØś ĒĢ┤ļČĆņŚÉ ļīĆĒĢ£ ņ▓┤Ļ│äņĀüņØĖ ņØ┤ĒĢ┤ņÖĆ ĒĢ©Ļ╗ś ņłśņłĀ ņŗ£ ņĀ£Ļ▒░ļÉśļŖö ĻĄ¼ņĪ░ļ¼╝ņØś ļ▓öņ£äņŚÉ ļö░ļźĖ ņĀäļæÉļÅÖ ņłśņłĀļ▓ĢņØś ļČäļźśļÅä ņāłļĪŁĻ▓ī ņĀ£ņŗ£ļÉśņŚłļŗż[3]. ņĀĆņ×ÉļōżņØĆ ĻĖ░ņĪ┤ņŚÉ ņ▓┤Ļ│äņĀüņ£╝ļĪ£ ņĀĢļ”¼ļÉśĻ│Ā ņĢīļĀżņ¦ä ņØ╝ļ░śņĀüņØĖ ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£ ņ¢æņāüĻ│╝ ļŗ¼ļ”¼ ņ¢æņĖĪ ņĀäļæÉļÅÖņØ┤ ņŚ░Ļ▓░ļÉśņ¢┤ ņØ╝ņĖĪ ļ╣äĻ░Ģņ£╝ļĪ£ ļ░░ņČ£ļÉśļŖö ņ”ØļĪĆļōżņØä Ļ▓ĮĒŚśĒĢśņśĆĻĖ░ņŚÉ ļ¼ĖĒŚī Ļ│Āņ░░Ļ│╝ ĒĢ©Ļ╗ś ļ│┤Ļ│ĀĒĢśĻ│Āņ×É ĒĢ£ļŗż.
ņ”Ø ļĪĆņ”ØļĪĆ 133ņäĖ ļé©ņ×ÉĻ░Ć ņØĖĻĘ╝ ņØ┤ļ╣äņØĖĒøäĻ│╝ņØśņøÉņŚÉņä£ ĻĖēņä▒ ļČĆļ╣äļÅÖņŚ╝ ņ¦äļŗ© ĒĢśņŚÉ ņŗ£Ē¢ēĒĢ£ ĒĢŁņāØņĀ£ ņ╣śļŻīņŚÉ ļ░śņØæņØä ļ│┤ņØ┤ņ¦Ć ņĢŖņĢä ņØśļó░ļÉśņŚłļŗż. ĒÖśņ×ÉļŖö ņ¢æņĖĪ ņĮöļ¦ēĒל, ĒÖöļåŹņä▒ ļ╣äļŻ©ņÖĆ Ēøäļ╣äļŻ© ņ”ØņāüņØä ĒśĖņåīĒĢśņśĆņ£╝ļ®░ ņłśņ¢æņä▒ ļ╣äļŻ©, ņ×¼ņ▒äĻĖ░, ņĮöĻ░ĆļĀżņøĆ ņ”ØņāüņØĆ ņŚåņŚłļŗż. ĻĖ░ņĀĆņ¦łĒÖś ļ░Å Ļ│╝Ļ▒░ņØś ļ╣äĻ░Ģ, ļČĆļ╣äļÅÖņØś ņłśņłĀ Ēś╣ņØĆ ņÖĖņāüņØś ļ│æļĀźņØĆ ņŚåņŚłļŗż. ļ╣äĻ░Ģ ļé┤ņŗ£Ļ▓Į Ļ▓Ćņé¼ņŚÉņä£ ņóīņĖĪ ņżæļ╣äļÅäņŚÉ ņ£ĀļæÉ(papillary) ļ¬©ņ¢æņØś ņóģļ¼╝ņØ┤ ļ░£Ļ▓¼ļÉśņŚłļŗż. ļČĆļ╣äļÅÖ ņ╗┤Ēō©Ēä░ļŗ©ņĖĄņ┤¼ņśü(paranasal sinus computed tomography, PNS CT)ņŚÉņä£ ņ¢æņĖĪ ņĀäļæÉļÅÖĻ│╝ ņé¼Ļ│©ļÅÖ ļ░Å ņāüņĢģļÅÖ ļé┤ņŚÉ ņŚ░ņĪ░ņ¦ü ņØīņśüņØ┤ ĒÖĢņØĖļÉśņŚłņ£╝ļ®░, ņ¢æņĖĪ ņĀäļæÉļÅÖņØ┤ ņżæĻ▓®ņØś Ļ▓░ņåÉņØä ĒåĄĒĢ┤ ņŚ░Ļ▓░ļÉśņ¢┤ ņ׳ņŚłļŗż(Fig. 1A and B). ņóīņĖĪ ņĀäļæÉļÅÖņØĆ ļ╣äņĀ£ļ┤ēņåī(agger nasi cell)ņÖĆ ņé¼Ļ│©Ēż(ethmoid bulla) ņé¼ņØ┤ļź╝ ĒåĄĒĢ┤ ņé¼Ļ│©ļłäļæÉ(ethmoidal infundibulum)ļĪ£ ĒåĄĒĢśļŖö ļ░░ņČ£ļĪ£Ļ░Ć Ļ┤Ćņ░░ļÉśņŚłņ£╝ļéś(Fig. 1C) ņÜ░ņĖĪ ņĀäļæÉļÅÖņØĆ ņÜ░ņĖĪ ņżæļ╣äļÅä Ēś╣ņØĆ ņé¼Ļ│©ļłäļæÉļĪ£ ĒåĄĒĢśļŖö ļ░░ņČ£ļĪ£ļź╝ ĒÖĢņØĖĒĢĀ ņłś ņŚåņŚłļŗż(Figs. 1D and 2). ņÜ░ņĖĪ ļ¦īņä▒ ļ╣äļČĆļ╣äļÅÖņŚ╝ ļ░Å ņóīņĖĪņØś ļ░śņĀäņä▒ ņ£ĀļæÉņóģņØä ļÅÖļ░śĒĢ£ ļ¦īņä▒ ļ╣äļČĆļ╣äļÅÖņŚ╝ ņ¦äļŗ©ĒĢśņŚÉ ļČĆļ╣äļÅÖļé┤ņŗ£Ļ▓Į ņłśņłĀņØä ņŗ£Ē¢ēĒĢśņśĆļŗż. ņÜ░ņĖĪ ņé¼Ļ│©ļÅÖņĀłņĀ£ņłĀ ļ░Å ņżæļ╣äļÅäņāüņĢģļÅÖĻ░£ļ░®ņłĀ ņŗ£Ē¢ē Ēøä ņĀäļæÉņÖĆ(frontal recess) ļČĆņ£äņŚÉņä£ ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£Ļ░Ć ņĪ┤ņ×¼ĒĢśņ¦Ć ņĢŖņØīņØä ļé┤ļ╣äĻ▓īņØ┤ņģś(navigation)ņØä ņØ┤ņÜ®ĒĢśņŚ¼ ņ×¼ĒÖĢņØĖĒĢśņśĆņ£╝ļ®░, ņóīņĖĪņØś Ļ▓ĮņÜ░ ĻĄ¼ņāüļÅīĻĖ░(uncinate process) ĻĖ░ņøÉņØś ņóģņ¢æņØä ĒÖĢņØĖĒĢ£ Ēøä ņĀĢņāü ļČĆļ╣äļÅÖ ņĀÉļ¦ēĻ│╝ņØś ņČ®ļČäĒĢ£ ņĀłņĀ£ņŚ░ņØä ļæÉĻ│Ā ņóģņ¢æņØä ņÖäņĀäĒ׳ ņĀłņĀ£ĒĢśņśĆĻ│Ā, ņé¼Ļ│©ļÅÖņĀłņĀ£ņłĀ ņŗ£Ē¢ē Ēøä ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£ļź╝ ĒÖĢņØĖĒĢ£ ļÆż ļäōĻ▓ī Ļ░£ļ░®ĒĢ┤ ņŻ╝ņŚłļŗż. ņłśņłĀ Ēøä 2Ļ░£ņøöņ¦Ė ĒÖśņ×ÉļŖö ĒŖ╣ļ│äĒĢ£ ņ”ØņāüņØä ĒśĖņåīĒĢśņ¦Ć ņĢŖņĢśņ£╝ļéś ļ╣äĻ░Ģļé┤ņŗ£Ļ▓Į Ļ▓Ćņé¼ ņŗ£ ņóīņĖĪ ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£ ļČĆņ£äņØś ņĀÉļ¦ē ļČĆņóģ ņåīĻ▓¼ņØ┤ ņ׳ņŚłņ£╝ļ®░(Fig. 1E), Waters ņśüņāüņŚÉņä£ ņÜ░ņĖĪ ņĀäļæÉļÅÖņØś Ēś╝Ēāü ņåīĻ▓¼ņØ┤ Ļ┤Ćņ░░ļÉśņŚłļŗż(Fig. 1F). ņłśņłĀ Ēøä 3Ļ░£ņøöņ¦Ė ņČöņĀü Ļ┤Ćņ░░ ņŗ£ ļ╣äĻ░Ģ ļé┤ņŗ£Ļ▓Į Ļ▓Ćņé¼ņŚÉņä£ ņóīņĖĪ ņĀäļæÉļÅÖ ļ░Å ļ░░ņČ£ļĪ£ļŖö ņĀĢņāü ņĀÉļ¦ē ņåīĻ▓¼ņØä ļ│┤ņśĆĻ│Ā(Fig. 1G), Waters ņśüņāüņŚÉņä£ļÅä ņ¢æņĖĪ ņĀäļæÉļÅÖ ļ¬©ļæÉ ņĀĢņāü ņåīĻ▓¼ņØä ļ│┤ņØ┤ļŖö Ļ▓āņØä ĒÖĢņØĖĒĢśņśĆļŗż(Fig. 1H).
ņ”ØļĪĆ 228ņäĖ ļé©ņ×ÉĻ░Ć ļ░£ņ╣ś Ēøä ņłśĻ░£ņøöĻ░ä ņ¦ĆņåŹļÉ£ ņÜ░ņĖĪ ņĮöļ¦ēĒלņØä ņŻ╝ņåīļĪ£ ņØĖĻĘ╝ ņØ┤ļ╣äņØĖĒøäĻ│╝ņØśņøÉņŚÉņä£ 2Ļ░£ņøöĻ░ä ņĢĮļ¼╝ ņ╣śļŻīļź╝ ļ░øņĢśņ£╝ļéś ĒśĖņĀäņØ┤ ņŚåņ¢┤ ļé┤ņøÉĒĢśņśĆļŗż. ņłśņ¢æņä▒ ļ╣äļŻ©, ņ×¼ņ▒äĻĖ░, ņĮöĻ░ĆļĀżņøĆ ņ”ØņāüņØĆ ņŚåņŚłņ£╝ļ®░, ĻĖ░ņĀĆņ¦łĒÖś ļ░Å Ļ│╝Ļ▒░ņØś ļ╣äĻ░Ģ, ļČĆļ╣äļÅÖņØś ņłśņłĀ Ēś╣ņØĆ ņÖĖņāüņØś ļ│æļĀźņØĆ ņŚåņŚłļŗż. ļ╣äĻ░Ģ ļé┤ņŗ£Ļ▓Į Ļ▓Ćņé¼ņŚÉņä£ ņÜ░ņĖĪ ņżæļ╣äļÅäņØś ĒÖöļåŹņä▒ ļ╣äļŻ©Ļ░Ć Ļ┤Ćņ░░ļÉśņŚłļŗż. PNS CTņŚÉņä£ ņÜ░ņĖĪ ņĀäļæÉļÅÖĻ│╝ ņé¼Ļ│©ļÅÖ ļ░Å ņāüņĢģļÅÖ ļé┤ņØś ņŚ░ņĪ░ņ¦ü ņØīņśüņØ┤ ĒÖĢņØĖļÉśņŚłņ£╝ļ®░, ņ¢æņĖĪ ņĀäļæÉļÅÖņØĆ ņżæĻ▓® Ļ▓░ņåÉņØä ĒåĄĒĢ┤ ņŚ░Ļ▓░ļÉśņ¢┤ ņ׳ņŚłļŗż(Fig. 3A and B). ņÜ░ņĖĪ ņĀäļæÉļÅÖņŚÉņä£ļŖö ļ╣äņĀ£ļ┤ēņåīņÖĆ ņé¼Ļ│©Ēż ņé¼ņØ┤ļź╝ ĒåĄĒĢ┤ ņé¼Ļ│©ļłäĻĄ¼ļĪ£ ĒåĄĒĢśļŖö ļ░░ņČ£ļĪ£Ļ░Ć ĒÖĢņØĖļÉśņŚłņ£╝ļéś(Fig. 3C), ņóīņĖĪ ņĀäļæÉļÅÖņŚÉņä£ļŖö ņóīņĖĪ ņżæļ╣äļÅä Ēś╣ņØĆ ņé¼Ļ│©ļłäļæÉļĪ£ ĒåĄĒĢśļŖö ļ░░ņČ£ļĪ£ļź╝ ĒÖĢņØĖĒĢĀ ņłś ņŚåņŚłļŗż(Figs. 3D and 4). ņĢäļ¬®ņŗ£ņŗżļ”░/Ēü┤ļØ╝ļČłļ×Ćņé░(ratio of 7:1)Ļ│╝ 3ņäĖļīĆ ņäĖĒīöļĪ£ņŖżĒżļ”░ Ļ│äņŚ┤ ĒĢŁņāØņĀ£ļź╝ Ļ░üĻ░ü 2ņŻ╝Ļ░ä ņé¼ņÜ®ĒĢśņśĆņ£╝ļéś ņ”ØņāüņØ┤ ņĀäĒśĆ ĒśĖņĀäļÉśņ¦Ć ņĢŖņĢä ņÜ░ņĖĪ ņ╣śņä▒ ļČĆļ╣äļÅÖņŚ╝ ņ¦äļŗ©ĒĢśņŚÉ ļČĆļ╣äļÅÖ ļé┤ņŗ£Ļ▓Į ņłśņłĀņØä ņŗ£Ē¢ēĒĢśņśĆļŗż. ņÜ░ņĖĪ ņé¼Ļ│©ļÅÖ ņĀłņĀ£ņłĀ Ēøä ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£ļź╝ ĒÖĢņØĖĒĢ£ Ēøä ļäōĻ▓ī Ļ░£ļ░®ĒĢ┤ ņŻ╝ņŚłņ£╝ļ®░, ņóīņĖĪ ņĀäļæÉļÅÖņØś ļ░░ņČ£ļĪ£Ļ░Ć ņĪ┤ņ×¼ĒĢśņ¦Ć ņĢŖņØīņØä ļé┤ļ╣äĻ▓īņØ┤ņģśņØä ņØ┤ņÜ®ĒĢśņŚ¼ ņ×¼ĒÖĢņØĖĒĢśņśĆļŗż. ņłśņłĀ Ēøä 2Ļ░£ņøöņ¦Ė ĒÖśņ×ÉņØś ņŻ╝Ļ┤ĆņĀüņØĖ ņ”ØņāüņØĆ ĒśĖņĀä ņżæņØ┤ņŚłņ£╝ļéś ļ╣äĻ░Ģ ļé┤ņŗ£Ļ▓Į Ļ▓Ćņé¼ ņŗ£ ņÜ░ņĖĪ ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£ ļČĆņ£äņØś ņĀÉļ¦ē ļČĆņóģ ņåīĻ▓¼ņØ┤ ņ׳ņŚłņ£╝ļ®░(Fig. 3E), Waters ņśüņāüņŚÉņä£ ņ¢æņĖĪ ņĀäļæÉļÅÖņØś Ēś╝Ēāü ņåīĻ▓¼ņØ┤ Ļ┤Ćņ░░ļÉśņŚłļŗż(Fig. 3F). ņłśņłĀ Ēøä 3Ļ░£ņøöņ¦Ė ņČöņĀü Ļ┤Ćņ░░ ņŗ£ ļ╣äĻ░Ģ ļé┤ņŗ£Ļ▓Į Ļ▓Ćņé¼ņŚÉņä£ ņÜ░ņĖĪ ņĀäļæÉļÅÖ ļ░Å ļ░░ņČ£ļĪ£ļŖö ņĀĢņāü ņĀÉļ¦ē ņåīĻ▓¼ņØä ļ│┤ņśĆĻ│Ā(Fig. 3G), Waters ņśüņāüņŚÉņä£ļÅä ņ¢æņĖĪ ņĀäļæÉļÅÖ ļ¬©ļæÉ ņĀĢņāü ņåīĻ▓¼ņØä ļ│┤ņśĆļŗż(Fig. 3H).
Ļ│Ā ņ░░ņĀäļæÉļÅÖņØĆ ņĀäļæÉĻ│©ņØ┤ ĒĢ©ĻĖ░ĒÖöļÉ£ Ļ▓āņ£╝ļĪ£ ņĀäļæÉņÖĆ ņĀäņ▓┤Ļ░Ć ņĀäļæÉĻ│© ļ░®Ē¢źņ£╝ļĪ£ ĒÖĢņןļÉśņ¢┤ ņāØņä▒ļÉśĻ▒░ļéś, ļ░£ņāØ ļŗ╣ņŗ£ ņĀäļæÉņÖĆņŚÉ ņ׳ļŹś 4Ļ░£ņØś ņÖĆ(pit) ņżæ ĒĢśļéśņŚÉņä£ļČĆĒä░ ņāØņä▒ļÉ£ļŗż. ĻĘĖļ”¼Ļ│Ā ņżæļ╣äļÅäņØś ņé¼Ļ│©ļłäļæÉĻ░Ć ņāüļČĆļĪ£ ĒÖĢņןļÉśņ¢┤ ņāØņä▒ļÉśĻ▒░ļéś, ļśÉļŖö ņé¼Ļ│©ĒżļĪ£ļČĆĒä░ ĒĢ©ĻĖ░ĒÖöļÉ©ņ£╝ļĪ£ņŹ© ļ░£ņāØĒĢ£ļŗż[4]. ĒĢ£ĒÄĖ, ņĀäļæÉļÅÖņØś ņĀäļé┤ņĖĪņ£╝ļĪ£ļČĆĒä░ ņ×ÉņŚ░ ļ░░ņČ£ļĪ£ļź╝ ĒåĄĒĢ┤ ņżæļ╣äļÅäļĪ£ ņØ┤Ē¢ēļÉśļŖö ļČĆņ£äļŖö Ļ┤ĆņØ┤ļØ╝ĻĖ░ļ│┤ļŗżļŖö ņāüĒĢśņØś Ļ╣öļĢīĻĖ░ ļ¬©ņ¢æņØ┤ ļ¦īļéś ņóüņĢäņ¦ĆļŖö ĻĄ¼ļ®Ź ĒśĢĒā£ļĪ£ ņØ┤ļŻ©ņ¢┤ņĀĖ ņ׳ļŗż. ņĀäļæÉļÅÖņ£╝ļĪ£ļČĆĒä░ ņżæļ╣äļÅäļĪ£ ļ░░ņČ£ļÉśļŖö Ļ▓ĮļĪ£ļŖö ĻĄ¼ņāüļÅīĻĖ░ņÖĆ ņé¼Ļ│©Ēż ĻĖ░ĒīÉņØś ĒśĢĒā£ ļ░Å ļČĆņ░®ļČĆņ£äņŚÉ ļö░ļØ╝ ņĀäļæÉņÖĆ, ņé¼Ļ│©ļłäļæÉ ļō▒ņ£╝ļĪ£ ļŗżņ¢æĒĢśļŗż[5]. ļśÉĒĢ£ ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£ļŖö ņāüļ╣äņĀ£ļ┤ēņåī, ņāüļ╣äņĀ£ņĀäļæÉļ┤ēņåī(supra-agger frontal cell)ņØś ļ░£ļŗ¼ņŚÉ ņØśĒĢ┤ Ēøäļ░®ņ£╝ļĪ£ ņĀäņ£äļÉśĻ▒░ļéś ņāüņé¼Ļ│©Ēżļ┤ēņåī(supra-bullar cell), ņāüņé¼Ļ│©ĒżņĀäļæÉļ┤ēņåī(supra-bullar frontal cell)ņØś ļ░£ļŗ¼ņŚÉ ņØśĒĢ┤ ņĀäļ░®ņ£╝ļĪ£ ņĀäņ£äļÉśĻĖ░ļÅä ĒĢ£ļŗż[6]. ĒĢśņ¦Ćļ¦ī ņĀĆņ×ÉļōżņØ┤ Ļ┤æļ▓öņ£äĒĢ£ ļ¼ĖĒŚī Ļ▓ĆņāēņØä Ē¢łņØīņŚÉļÅä ļČłĻĄ¼ĒĢśĻ│Ā ņ¢æņĖĪ ņĀäļæÉļÅÖņØ┤ Ļ│ĄļÅÖņØś ņØ╝ņĖĪ ļ░░ņČ£ļĪ£ļź╝ Ļ░¢ļŖö Ļ▓ĮņÜ░ļŖö ĻĖ░ņĪ┤ņŚÉ ļ│┤Ļ│ĀļÉ£ ļ░öĻ░Ć ņŚåņŚłļŗż.
ļ│Ė ņŚ░ĻĄ¼ņØś ņ”ØļĪĆ 1ņŚÉņä£ļŖö ņÜ░ņĖĪ ņé¼Ļ│©ļłäļæÉļéś ņżæļ╣äļÅäļĪ£ ņŚ░Ļ▓░ļÉśļŖö ņÜ░ņĖĪņØś ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£ļź╝ ĒÖĢņØĖĒĢĀ ņłś ņŚåņŚłņ£╝ļ®░, ņ¢æņĖĪ ņĀäļæÉļÅÖ ņé¼ņØ┤ ņżæĻ▓®ņØś Ļ▓░ņåÉņØä ĒåĄĒĢ┤ ņ¢æņĖĪ ņĀäļæÉļÅÖ ļ¬©ļæÉ ņóīņĖĪ ņĀäļæÉļÅÖ ļ░░ņČ£ļĪ£ļź╝ ĒåĄĒĢ┤ ļ░░ņĢĪņØ┤ ļÉśļŖö ĻĄ¼ņĪ░ņ×äņØä ņČöņĀĢĒĢĀ ņłś ņ׳ņŚłļŗż. ņØ┤ļ¤¼ĒĢ£ ĻĄ¼ņĪ░ņŚÉņä£ļŖö ņ¢æņĖĪ ņĀäļæÉļÅÖņØ┤ ņØ╝ņĖĪņ£╝ļĪ£ ļ░░ņĢĪļÉĀ Ļ▓āņØ┤ļØ╝ļŖö Ļ░ĆņäżņØä ņäĖņÜĖ ņłś ņ׳ņŚłņ£╝ļ®░ ņóīņĖĪņØś ņĀäļæÉļÅÖ Ļ░£ļ░®ņłĀļ¦ī ņŗ£Ē¢ēĒ¢łņØīņŚÉļÅä ļČłĻĄ¼ĒĢśĻ│Ā ņłśņłĀ ĒøäņŚÉ ĒÖśņ×ÉņØś ņ”ØņāüĻ│╝ Waters ņśüņāüņŚÉņä£ ņ¢æņĖĪ ņĀäļæÉļÅÖņØś Ēś╝Ēāü ņåīĻ▓¼ņØ┤ ļ¬©ļæÉ ņåīņŗżļÉ£ Ļ▓āņØ┤ ņØ┤ļ¤¼ĒĢ£ Ļ░ĆņäżņØ┤ ņś│ņĢśņØīņØä ņ”Øļ¬ģĒĢ£ļŗż. ņ”ØļĪĆ 2ņØś Ļ▓ĮņÜ░ ņÜ░ņĖĪ ņāüņĢģļÅÖņØś ņ╣śņä▒ ļČĆļ╣äļÅÖņŚ╝ņØ┤ ņÜ░ņĖĪ ņé¼Ļ│©ļÅÖĻ│╝ ņĀäļæÉļÅÖņ£╝ļĪ£ ĒīīĻĖēņØ┤ ļÉśņŚłņ£╝ļ®░ ņĀäļæÉļÅÖ ņżæĻ▓®ņØś Ļ▓░ņåÉņØä ĒåĄĒĢ┤ ņóīņĖĪ ņĀäļæÉļÅÖņ£╝ļĪ£ ĒīīĻĖēļÉśņŚłļŹś ņ”ØļĪĆļĪ£ ņāØĻ░üļÉśļ®░, ņóīņĖĪņØś ņé¼Ļ│©ļÅÖ, ņāüņĢģļÅÖ, ņĀæĒśĢļÅÖ ļ¬©ļæÉ PNS CTņŚÉņä£ ņĀĢņāü ņåīĻ▓¼ņØä ļ│┤ņśĆļŗż(Fig. 3A and D). ņ”ØļĪĆ 1Ļ│╝ ļ¦łņ░¼Ļ░Ćņ¦ĆļĪ£ ņØ╝ņĖĪņØś ņĀäļæÉļÅÖ Ļ░£ļ░®ņłĀņØä ĒåĄĒĢ┤ ņ¢æņĖĪ ņĀäļæÉļÅÖņØś ļ│æļ│ĆņØ┤ ĒĢ┤ņåīļÉĀ ņłś ņ׳ņ£╝ļ”¼ļ×Ć Ļ░ĆņäżņØä ņäĖņÜĖ ņłś ņ׳ņŚłņ£╝ļ®░, ņÜ░ņĖĪ ņĀäļæÉļÅÖ Ļ░£ļ░®ņłĀļ¦īņ£╝ļĪ£ļÅä ņłśņłĀ Ēøä ĒÖśņ×ÉņØś ņ”ØņāüĻ│╝ Waters ņśüņāüņŚÉņä£ ņ¢æņĖĪ ņĀäļæÉļÅÖņØś Ēś╝Ēāü ņåīĻ▓¼ņØ┤ ļ¬©ļæÉ ņåīņŗżļÉ£ Ļ▓āņØä ĒåĄĒĢ┤ ņØ┤ļ¤¼ĒĢ£ Ļ░ĆņäżņØ┤ ņś│ņĢśņØīņØä ĒÖĢņØĖĒĢĀ ņłś ņ׳ņŚłļŗż.
ņāüĻĖ░ņØś ļæÉ ņ”ØļĪĆ ļ¬©ļæÉņŚÉņä£ ņĀäļæÉļÅÖ ņżæĻ▓®ņØś Ļ▓░ņåÉņØ┤ ļ░£ņāØĒĢĀ ļ¦īĒĢ£ ņÖĖņāü Ēś╣ņØĆ ņłśņłĀņØś ļ│æļĀźņØĆ ņŚåņŚłņ£╝ļ®░ ļÅÖņĖĪņØś ļ░░ņĢĪļĪ£Ļ░Ć ņŚåļŖö ņĀäļæÉļÅÖņØś ņĀÉņĢĪņä¼ļ¬©ņÜ┤ļÅÖņØ┤ ļ░śļīĆņĖĪ ņĀäļæÉļÅÖņØä Ē¢źĒ¢łĻĖ░ ļĢīļ¼ĖņŚÉ ļ│äļÅäņØś ņĀäļæÉļÅÖ Ļ░£ļ░®ņłĀ ņŚåņØ┤ ļ│æļ│ĆņØ┤ ĒśĖņĀäļÉśņŚłņØä Ļ▓āņ£╝ļĪ£ ņāØĻ░üļÉ£ļŗż. ļö░ļØ╝ņä£ ļæÉ ņ”ØļĪĆ ļ¬©ļæÉ ņ¦ĆņåŹņĀüņØĖ ņŚ╝ņ”Ø Ēś╣ņØĆ ļŗżļźĖ ņøÉņØĖņŚÉ ņØśĒĢ£ 2ņ░©ņĀüņØĖ Ļ│©Ļ▓░ņåÉļ│┤ļŗżļŖö ņĀäļæÉļÅÖņØś ļ░£ļŗ¼ Ļ│╝ņĀĢņŚÉņä£ ņĀäļæÉļÅÖ ņżæĻ▓® Ļ▓░ņåÉņØ┤ ņØ╝ņ¢┤ļé¼ņØä Ļ▓āņ£╝ļĪ£ ņČöņĀĢļÉ£ļŗż. ņĀäņłĀĒĢ£ ļ░öņÖĆ Ļ░ÖņØ┤ ņ¢æņĖĪ ņĀäļæÉļÅÖņØ┤ Ļ│ĄļÅÖņØś ņØ╝ņĖĪ ļ░░ņČ£ļĪ£ļź╝ Ļ░¢ļŖö ņ”ØļĪĆļŖö ņØ┤ņĀäņŚÉ ļ│┤Ļ│ĀļÉ£ ļ░öĻ░Ć ņŚåņŚłņ¦Ćļ¦ī, ņĀĆņ×ÉļōżņØĆ ņČöĻ░ĆņĀüņØĖ ļ¼ĖĒŚī Ļ▓ĆņāēņØä ĒåĄĒĢ┤ ņØ╝ņĖĪ ņĀäļæÉļÅÖņØś ļ¼┤ĒśĢņä▒(aplasia)ņØ┤ ļ░śļīĆņĖĪ ņĀäļæÉļÅÖņØś Ļ│╝ĒĢ©ĻĖ░ĒÖöļĪ£ ņØĖĒĢ┤ ļō£ļ¤¼ļéśņ¦Ć ņĢŖļŖö ņł©ņØĆ ļ¼┤ĒśĢņä▒(hidden aplasia) ņ”ØļĪĆņŚÉ ļīĆĒĢ£ ņśüņāüĒĢÖņĀü ņŚ░ĻĄ¼ļź╝ ĒÖĢņØĖĒĢĀ ņłś ņ׳ņŚłļŗż[7]. ņ”ē, ņØ╝ņĖĪņØś ņł©ņØĆ ņĀäļæÉļÅÖ ļ¼┤ĒśĢņä▒Ļ│╝ ļ░śļīĆņĖĪ ņĀäļæÉļÅÖņØś Ļ│╝ĒĢ©ĻĖ░Ļ░Ć ļ¦łņ╣ś ņżæĻ▓®ņŚÉ Ļ▓░ņåÉņØä ļÅÖļ░śĒĢ£ ņ¢æņĖĪ ņĀäļæÉļÅÖņ▓śļ¤╝ ļ│┤ņØ┤ļŖö ņé¼ļĪĆĻ░Ć ņ׳ļŗżļŖö Ļ▓āņØ┤ļ®░, ņĀĆņ×ÉļōżņØ┤ Ļ▓ĮĒŚśĒĢ£ 2ņśłļÅä ņØ┤ņŚÉ ĒĢ┤ļŗ╣ĒĢśļŖö Ļ▓āņ£╝ļĪ£ ļ│╝ ņłś ņ׳ļŗż. ĒĢ┤ļŗ╣ ņŚ░ĻĄ¼ņŚÉņä£ļŖö 305ņśłņØś CT ņśüņāüņØä ļČäņäØĒĢśņŚ¼ 3.6%ņŚÉņä£ ņØ╝ņĖĪ ņĀäļæÉļÅÖņØś ņł©ņØĆ ļ¼┤ĒśĢņä▒ņØä ĒÖĢņØĖĒĢĀ ņłś ņ׳ļŗżĻ│Ā ļ│┤Ļ│ĀĒĢśņśĆļŗż. ņĀĆņ×ÉļōżņØĆ ņØ┤ņÖĆ Ļ░ÖņØĆ ņ”ØļĪĆļź╝ ņ¦Ćļé£ 10ņŚ¼ļģäĻ░ä 3300ņśł ņØ┤ņāüņØś ļČĆļ╣äļÅÖ ļé┤ņŗ£Ļ▓Į ņłśņłĀ ņżæ ļŗ© 2ņśłņŚÉņä£ļ¦ī Ļ▓ĮĒŚśĒĢśņśĆļŖöļŹ░, ņØ┤ļ¤¼ĒĢ£ ļ░£ņāØļźĀņØś ņ░©ņØ┤ļŖö ņśüņāüĒĢÖņĀü Ļ▓Ćņé¼ņŚÉņä£ļŖö ņØ╝ņĖĪņØś ņĀäļæÉļÅÖ ļ¼┤ĒśĢņä▒ņØ┤ ļō£ļ¼╝ņ¦Ć ņĢŖņ¦Ćļ¦ī ļé┤ņŗ£Ļ▓Į ņĀäļæÉļÅÖ ņłśņłĀņØä ņÜöĒĢśļŖö ļ│æļ│ĆņØä ļÅÖļ░śĒĢśļŖö ĒÖśņ×ÉļŖö ĻĘĖ ņżæ ĻĘ╣Ē׳ ņØ╝ļČĆņŚÉ ņ¦Ćļéśņ¦Ć ņĢŖļŖöļŗżļŖö ņĀÉņØä ņŗ£ņé¼ĒĢ£ļŗż. ļö░ļØ╝ņä£, ļ╣äļĪØ ņŗżņĀ£ ņ×äņāüņŚÉņä£ ļ¼ĖņĀ£Ļ░Ć ļÉśļŖö Ļ▓ĮņÜ░ļŖö ļō£ļ¼╝Ļ▓Āņ¦Ćļ¦ī ņØ┤ļ¤¼ĒĢ£ ĒĢ┤ļČĆĒĢÖņĀü ļ│ĆņØ┤ņŚÉ ļīĆĒĢ┤ ņØĖņ¦ĆĒĢśņ¦Ć ļ¬╗ĒĢ©ņ£╝ļĪ£ņŹ© ļČłĒĢäņÜöĒĢ£ Ļ▒┤ņĖĪņØś ņé¼Ļ│©ļÅÖ ņłśņłĀņØä ņŗ£Ē¢ēĒĢśĻ▒░ļéś ņł©ņØĆ ņĀäļæÉļÅÖ ļ¼┤ĒśĢņä▒ņØ┤ ņ׳ļŖö ļ╣äĻ░ĢņŚÉņä£ ļ¼┤ļ”¼ĒĢ£ ņĀäļæÉļÅÖ Ļ░£ļ░®ņłĀņØä ņŗ£ļÅäĒĢśļŗż ļæÉĻ░£ņĀĆ ņåÉņāüĻ│╝ Ļ░ÖņØĆ ĒĢ®ļ│æņ”ØņØä ņ┤łļלĒĢĀ Ļ░ĆļŖźņä▒ņØ┤ ņ׳ņ£╝ļ»ĆļĪ£ ņØ╝ņĖĪ ņĀäļæÉļÅÖ ļ¼┤ĒśĢņä▒ņØ┤ļØ╝ļŖö ĒĢ┤ļČĆĒĢÖņĀü ļ│ĆņØ┤ņŚÉ ļīĆĒĢ┤ ņØĖņ¦ĆĒĢĀ ĒĢäņÜöĻ░Ć ņ׳Ļ▓Āļŗż. ĒĢ£ĒÄĖ, ļ╣äņżæĻ▓®ļ¦īĻ│Īņ”Ø ļō▒ņØä ļ╣äļĪ»ĒĢ£ ņŚ¼ļ¤¼ ĒĢ┤ļČĆĒĢÖņĀü ļ│ĆņØ┤ ņżæ ņØ╝ņĖĪ ņĀäļæÉļÅÖ ļ¼┤ĒśĢņä▒Ļ│╝ ņŚ░Ļ┤ĆļÉ£ ņ£äĒŚśņØĖņ×ÉļŖö ņĢīļĀżņ¦ä ļ░öĻ░Ć ņŚåņ£╝ļ®░ ņĀĆņ×ÉļōżņØ┤ Ļ▓ĮĒŚśĒĢ£ ļæÉ ņ”ØļĪĆņŚÉņä£ļÅä ņ¢æņĖĪ ļ╣äĻ░Ģ ļ░Å ļČĆļ╣äļÅÖņØś ļČĆĒö╝ņØś ņ░©ņØ┤ Ēś╣ņØĆ ļ╣äļīĆņ╣Ł ļō▒ ļÜ£ļĀĘĒĢ£ ĒĢ┤ļČĆĒĢÖņĀü ņ░©ņØ┤ļŖö ĒÖĢņØĖĒĢĀ ņłś ņŚåņŚłļŗż. ņČöĒøä ļ│┤ļŗż ļ¦ÄņØĆ ĒÖśņ×ÉļōżņØä ļīĆņāüņ£╝ļĪ£ ĒĢ£ CT ņśüņāü ļČäņäØĻ│╝ ņé¼ņ▓┤ ņŚ░ĻĄ¼ ļō▒ņØä ĒåĄĒĢ┤ ņØ╝ņĖĪņØś Ļ│ĄĒåĄ ļ░░ņČ£ļĪ£ļź╝ Ļ░¢ļŖö ņ¢æņĖĪ ņĀäļæÉļÅÖņŚÉ ļīĆĒĢ£ ļ│┤ļŗż ņ▓┤Ļ│äņĀüņØĖ ņŚ░ĻĄ¼Ļ░Ć ĒĢäņÜöĒĢĀ Ļ▓āņ£╝ļĪ£ ņāØĻ░üļÉ£ļŗż.
ACKNOWLEDGMENTSThis work was supported by the grant of Institute of Health Sciences of Gyeongsang National University (HIS GNU-2020-03).
NotesAuthor Contribution Conceptualization: Ki Ju Cho, Sang-Wook Kim. Data curation: Ki Ju Cho, Sang-Wook Kim, Sang Yun Lee. Funding acquisition: Sang-Wook Kim. Investigation: Sang Yun Lee, Ki Ju Cho. Supervision: Sang-Wook Kim. Validation: Yung Jin Jeon, Sang-Wook Kim. WritingŌĆöoriginal draft: Ki Ju Cho, Sang Yun Lee. WritingŌĆöreview & editing: Sang-Wook Kim. Fig.┬Ā1.Representative images of case 1. A and B: In CT scans, both frontal sinuses, which were filled with soft tissue densities, were connected through a bony defect between them (arrows). C: The left frontal sinus drainage pathway (dotted line) was observed between the ager nasi cell and ethmoid bulla. D: In contrast, the right frontal sinus drainage pathway was not identified, which was confirmed by the help of the navigation system during surgery. E: At postoperative two months, in the endoscopic view, the left ethmoid cavities were clear, but the frontal sinus drainage pathway was covered by swollen mucosa. F: In the WaterŌĆÖs view, the left frontal sinus appeared clear, but the right frontal sinus showed haziness. G and H: At postoperative three months, the left frontal sinus was clear and the drainage pathway was patent (G), and the right frontal sinus turned clear in the WaterŌĆÖs view (H). 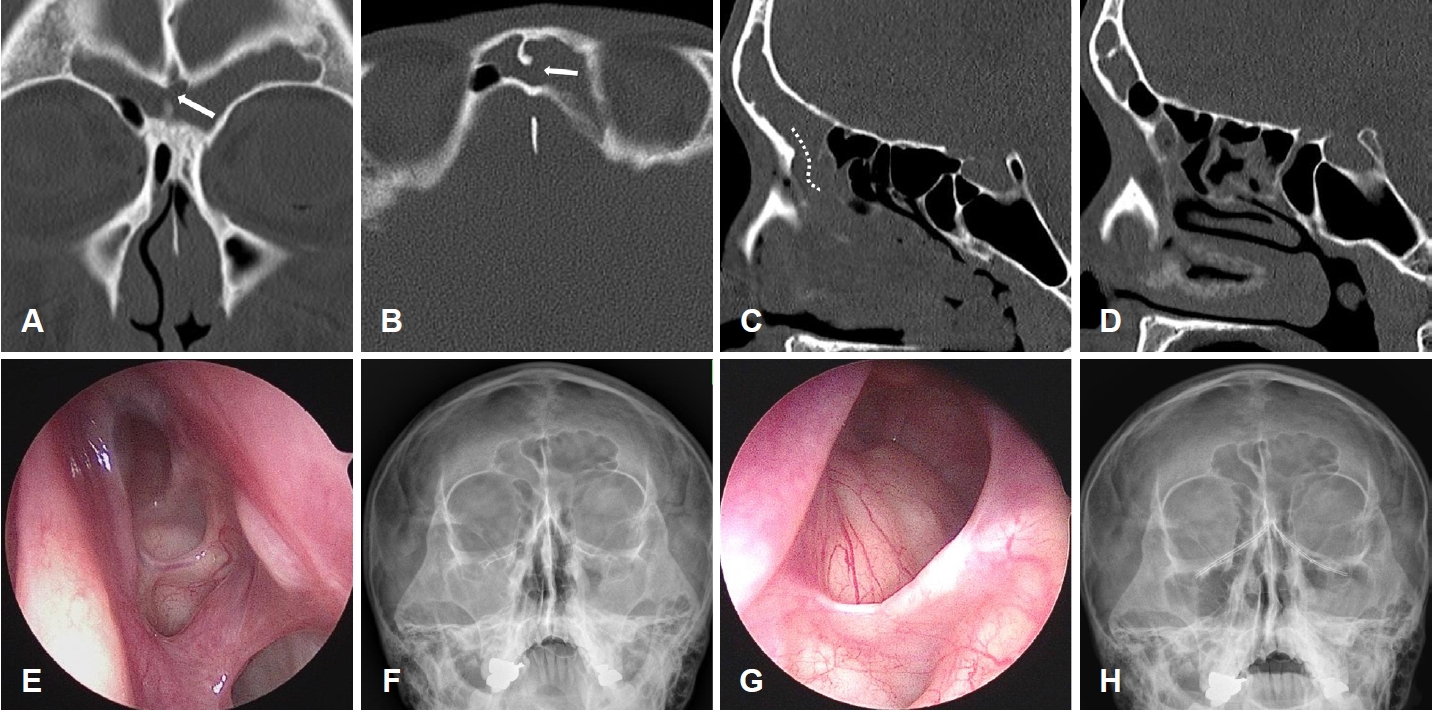
Fig.┬Ā2.Serial coronal (A) and right sagittal (B) CT images of case 1. The right frontal sinus drainage pathway to the right ethmoid sinus is not seen. 
Fig.┬Ā3.Representative images of case 2. A and B: In CT scans, both frontal sinuses, which were filled with soft tissue densities, were connected through a bony defect between them (arrows). C: The right frontal sinus drainage pathway (dotted line) was observed between the ager nasi cell and ethmoid bulla. D: In contrast, the left frontal sinus drainage pathway was not identified, which were confirmed by the help of the navigation system during surgery. E: At postoperative two months, in the endoscopic view, the right frontal sinus drainage pathway was covered by swollen mucosa. F: In the WaterŌĆÖs view, both frontal sinuses showed haziness. G and H: At postoperative three months, the right frontal sinus was clear and the drainage pathway was patent (G), and both frontal sinuses turned clear in the WaterŌĆÖs view (H). 
REFERENCES1. Joe JK, Ho SY, Yanagisawa E. Documentation of variations in sinonasal anatomy by intraoperative nasal endoscopy. Laryngoscope 2000;110(2 Pt 1):229-35.
3. Wormald PJ, Hoseman W, Callejas C, Weber RK, Kennedy DW, Citardi MJ, et al. The international frontal sinus anatomy classification (IFAC) and classification of the extent of endoscopic frontal sinus surgery (EFSS). Int Forum Allergy Rhinol 2016;6(7):677-96.
5. Lang J, Haas A. [The sagittal dimension of the sinus frontalis, its wall thickness, distance from the lamina cribrosa, the depth of the so-called olfactory groove and the ethmoidal canal]. Gegenbaurs Morphol Jahrb 1988;134(4):459-69, German.
|
|
||||||||||||||||||||||||||||||||||||||||

 |
 |